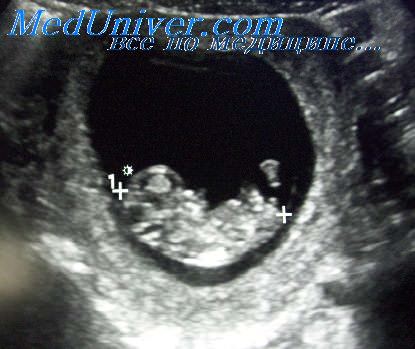
средний размер плодного яйца по неделям
Фетометрия плода: таблица измерений тела будущего малыша
Таблица показателей фетометрии плода – это нормы различных размеров внутриутробно развивающегося ребенка, определенные методом УЗИ. Она была составлена на основании проведенных в большой выборке замеров и последующего статистического анализа полученных результатов. Именно такая таблица является основой для определения срока беременности.
Кроме этого, по сравнению полученных для конкретного ребенка размеров с нормами, оценивается симметричность его развития и соответствие рассчитанному сроку беременности.
Содержание статьи
Как подготовиться к исследованию
Измерение внутриутробно развивающегося малыша проводится во время УЗИ. Это исследование может производиться как трансвагинальным датчиком, так и через переднюю стенку живота.
Если процедура будет проводиться через влагалище, подготовки к фетометрии плода не нужно. Если же планируется трансабдоминальное УЗИ, то на ранних сроках беременности вам нужно будет перед исследованием выпить около полулитра воды за час до исследования и не ходить после этого в туалет.
Это необходимо для того, чтобы через полный мочевой пузырь, как через окно, можно было заглянуть в полость матки. В сроки больше 12 недель этого уже не требуется, так как нужное «окно» создают околоплодные воды.
Как проводится процедура измерения параметров малыша
Женщина приходит в кабинет УЗИ, где ей проводят обычное ультразвуковое исследование – через стенку живота (тогда живот смазывают специальным гелем) или через влагалище (на датчик надевают презерватив).
Далее врач, проводящий УЗИ, проводит и фетометрию: измеряет основные показатели окружностей, диаметров и длин. Затем эти показатели сравниваются с нормативными таблицами фетометрии плода по неделям.
Какая таблица поможет узнать, какому сроку соответствует ваш малыш
Таблица данных фетометрии плода, состоит из довольно многих показателей. С 5 по 13 недели оценивают только три размера плода по УЗИ:
Так выглядит таблица размеров плода по УЗИ, с которой и производят сравнение на предмет соответствия норме.
Какие параметры оценивают с 13 недели
Размер ребенка по УЗИ оценивается на основании:
Оценить беременность по фетометрии можно, сравнив показатели, указанные в расшифровке лично вашего УЗИ, с нормативными параметрами в имеющихся таблицах.

Особенно важно сравнить БПР или копчиково-теменное расстояние – именно эти 2 критерия являются основополагающими для определения срока беременности по УЗИ.
| Срок в неделях | ЛЗД | BPD | ОГ | ОЖ | СДЖ | ПДЖ | ДБ | ДП | Дл.М.Берц | Дл.Б.берц | ДгрК |
| 13 | 32 | 96 | 67 | 21 | 22 | 11 | 10 | 8 | 9 | 24 | |
| 14 | 35 | 26 | 106 | 78 | 24 | 25 | 15 | 13 | 11 | 12 | 26 |
| 15 | 39 | 32 | 118 | 89 | 28 | 29 | 18 | 17 | 14 | 15 | 28 |
| 16 | 43 | 35 | 130 | 100 | 31 | 32 | 21 | 20 | 17 | 18 | 34 |
| 17 | 47 | 39 | 143 | 111 | 35 | 36 | 24 | 23 | 20 | 21 | 38 |
| 18 | 52 | 42 | 155 | 122 | 38 | 39 | 27 | 26 | 2 | 24 | 41 |
| 19 | 56 | 44 | 168 | 132 | 42 | 43 | 30 | 28 | 25 | 26 | 44 |
Фетометрия плода в 20 недель представляет такие показатели (данные – в мм)
Фетометрия плода в 22 недели представлена такими показателями в миллиметрах
Фетометрические параметры в 23 недели (показатели в миллиметрах)
На фото: эмбриона на УЗИ в 6-7 недель беременности
Фетометрия плода по достижении 31 недели (цифры указаны в мм )
Нормы фетометрии в 32 недели в среднем выглядят так (мм)
Фетометрия плода в 33 недели может быть представлена в виде такой таблицы
| БПР | ОГ | ОЖ | СДЖ | ПДЖ | Бедро | М.Берц/Б.берц | Плечо | Луч/Локоть | Вес – 2030-2130 грРост – 44-45 см |
| 87 | 316 | 276 | 87 | 88 | 64 | 54/56 | 57 | 47/53 |
Фетометрические данные в 34 недели в миллиметрах
Фетометрия в 36 недель (мм)
Фетометрия в 37 недель
Основные параметры, которые важны для правильной оценки малыша в первые два триместра – это окружность живота, бипариетальный размер и длина бедра.
После этого срока, уже непосредственно перед родами, важнее становятся окружность грудной клетки, окружность живота и длинник бедренной кости.
Что такое «норма»
На фото: 3д узи ребенка
Нормой считается, если данные вашего ребенка соответствуют размерам плода по неделям УЗИ, а если отстают или превышают рассчитанный вашим гинекологом срок — то менее, чем на 14 дней.
То есть это еще не будет считаться ни задержкой, ни опережением развития. Оцените себя, узнайте, с каким весом родились вы и муж: может, просто кто-то из вас небольшого роста, и ребенок унаследовал этот признак.
Норма также, если показатели не располагаются на одной строчке, а имеют небольшой разброс, который происходит потому, что ребенок растет скачкообразно.
Если, например, все «вписывается» в норму, кроме длины бедра и берцовых костей, это еще не говорит о патологии. Может быть, родители ребенка или его старшие родственники имеют не длинную ногу.
Опасной считается ситуация, когда по фетометрии уже не первый раз заметно, что какая-то одна из окружностей больше или меньше, чем на 2 строчки, в сравнении с остальными показателями. Это надо рассматривать как угрозу здоровью.
Например, если растет окружность головы, это может говорить о внутриутробной гидроцефалии; если она все меньше соответствует сроку, это может говорить о другой патологии мозга. В этом случае измерение размеров малыша по УЗИ дополняется допплерометрией, КТГ и обязательным наблюдением в динамике.
Тем не менее, постановка диагноза «Внутриутробная задержка развития» или «Гипотрофия» находится в компетенции совместной оценки параметров ультразвуковой фетометрии двумя врачами: акушером-гинекологом и медицинским генетиком.
Только эти специалисты могут оценить вашу генетическую предрасположенность, а также, в случае неутешительного диагноза, смогут найти причины такой патологии. Так, это бывают и хромосомные аномалии, и вредные привычки, и возраст одного или двух родителей, и попавшая к внутриутробно развивающемуся ребенку инфекция.
Учитывая все вышесказанное необходимо, чтобы расшифровкой показателей данного исследования занимался акушер-гинеколог: врач УЗИ только предоставляет ему данные, в которых указывает, что и насколько отличается от нормы.
Таким образом, то, что представляет таблица показателей фетометрии плода – усредненные данные. На них ориентируются для того, чтобы определить, соответствует ли срок беременности, высчитанный акушером, полученному по этим данным. По этим же параметрам смотрят, идет ли рост малыша симметрично (когда все ниже или выше на 1-2 строчки), или, наоборот, асимметрично. Это позволяет вовремя выявить некоторые пороки развития.
ВНИМАНИЕ! Информация на сайте является справочной или популярной, носит лишь ознакомительный характер. Правильное лечение и назначение лекарственных средств может проводиться только квалифицированным специалистом с учетом проведенной диагностики и истории болезни.
Вы всегда можете записаться на УЗИ прием к врачу-УЗИ в сочи в медицинский центр ВегаМед, цены на УЗИ от 400рублей, вы сможете посетить врача-УЗИ в день обращения так как клиника располагает свободными кабинетами для приема пациентов.
Записаться можно по телефону +7 (862) 295-00-95
Также предлагаем подписаться на нас в Инстаграм
Можете задать вопрос по WhatsAPP
Записаться без телефонного звонка к медицинский центр Нажмите сюда для записи
Средний размер плодного яйца по неделям
При обсуждении нормального развития беременности в ранние сроки с эхографической точки зрения целесообразно разделить первый триместр на три периода: от 4 до 6 нед, от 7 до 8 нед и от 9 до 11 нед.
В течение эмбрионального периода происходит формирование всех основных органов. В фетальном периоде они растут и завершают свое функциональное развитие. Подобное разграничение в некоторой степени произвольно и основывается на терминологии, принятой в эмбриологии. Данные термины, в частности гестационный возраст, отличаются от используемых в клинике. Эмбриологи обычно отсчитывают срок беременности (гестационный возраст) от момента зачатия, тогда как в клинической практике принято использовать менструальный возраст, когда отсчет ведется от первого дня последней менструации, поскольку, как правило, ее дата бывает известна. Несмотря на то что обычно интервал времени между первым днем последней менструации и моментом зачатия составляет две недели, он может варьировать в пределах 8 дней.
Все данные, которые приводятся в настоящей статье, описываются исходя из расчета срока беременности по дате последней менструации.
Так называемый «среднеэмбриональный период развития» приходится на срок от 4 до 6 нед, прошедших от начала последней менструации. Анатомия эмбриона в этом раннем периоде развития обычно еще бывает недоступна для исследования в связи с недостаточной разрешающей способностью большинства используемых в настоящее время диагностических приборов. Разница во времени наступления овуляции (до 12 дней) и имплантации (до 3 дней) может влиять на данные, которые будут получены при трансвагинальном осмотре на таких ранних стадиях развития беременности.
При трансвагинальной эхографии одним из первых признаков наличия маточной беременности является анэхогенное округлое включение диаметром всего несколько миллиметров, располагающееся в полости матки на фоне утолщенного гиперэхогенного эндометрия. Плодное яйцо может быть выявлено не ранее, чем в сроке 4 нед и 3 дней, но чаще всего обнаруживается при трансвагинальном исследовании после 5 нед.
В 5 нед беременности внутри плодного яйца, окруженного по периферии слоем гиперэхогенного хориона, определяются две полости, расположенные одна в другой, которые представляют собой развивающийся первичный желточный мешок и полость внезародышевого целома (экзоцелома). Такая картина выявляется только в течение 2-3 дней. Эмбрион, который не визуализируется при эхографии на этой стадии, обозначается как трехслойный, так как при микроскопическом исследовании у него можно выделить три различающихся друг от друга клеточных слоя (эндодерму, мезенхиму и эктодерму).
На основании предварительных данных было выявлено, что в период обнаружения плодного яйца при трансвагинальной эхографии уровень бета-ХГ колеблется от 500 до 800 мМЕ/мл по критериям Второго международного стандарта, а согласно новым критериям составляет от 1 500 до 2 400 мМЕ/мл, что значительно ниже показателей, которые обнаруживаются при сопоставлении с результатами, описанными для трансабдоминальной эхогарафии (1 800-3 000 мМЕ/мл). Само по себе плодное яйцо в этот период увеличивается в диаметре приблизительно на 1-2 мм ежедневно и определяется в пределах утолщенного эндометрия. Для регистрации динамики размеров плодного яйца повторное исследование может быть выполнено через 3-5 дней.
В середине 5-й нед от последней менструации (3,5 нед гестационного возраста) эмбрион, размеры которого составляют от 2 до 5 мм, располагается вблизи стенки желточного мешка, который визуализируется как округлая кистозная структура с анэхогенным содержимым диаметром от 2 до 4 мм. Увеличение желточного мешка (свыше 6 мм), так же как и его уменьшение, могут свидетельствовать о гибели эмбриона. Эмбрион с желточным мешком располагаются эксцентрично в полости плодного яйца, формируя изображение так называемого «двойного пузырька» (double bleb). К концу первой половины эмбрионального периода хорион, окружающий плодное яйцо, визуализируется в виде кольца гиперэхогенной ткани. В сроке 4 нед от последней менструации размеры плодного яйца составляют только от 3 до 5 мм в диаметре, увеличиваясь приблизительно до 1 см к 5-й нед беременности.
На ранних этапах развития эмбрион может с трудом визуализироваться при трансвагинальном обследовании. Несмотря на то что многие его структуры уже сформированы, они еще не выявляются с помощью эхографии. В эти сроки нервная трубка смыкается в средней части, но остается открытой в области головного и каудального концов. Формируются жаберные дуги, а также сомиты, имеющие вид округлых возвышений на поверхности эмбриона. До конца этого периода образуется 42-44 пары сомитов, из которых впоследствии разовьются кости скелета и мышцы.
Как определить срок беременности
Вот тест на беременность показал заветные две полоски, будущая мама спешит встать на учет в женскую консультацию. Первое, что определяет врач акушер-гинеколог при постановке на учет – это срок беременности. Этот показатель крайне важен для того, чтобы понимать, правильно ли протекает беременность и развивается малыш, когда нужно сдавать анализы и проходить дополнительные обследования, когда выходить в декрет и ждать появления малыша на свет.
Точный срок беременности также очень важно знать для проведения скринингового исследования на наличие генетических аномалий у плода (УЗИ и анализа крови), поскольку эти обследования проводятся строго в определенные сроки беременности.
Записаться на прием
Способы определения срока беременности
Обращаясь к врачу акушеру-гинекологу, многие будущие мамы начинают переживать из-за разницы сроков беременности – того, что рассчитал доктор и предполагаемого самой женщиной. Чтобы не волноваться напрасно, нужно знать, что существуют 2 срока беременности – акушерский и эмбриональный.
Эмбриональный срок
Это истинный срок беременности от зачатия, он обычно отстает от акушерского срока примерно на 2 недели.
Акушерский срок
Врачи определяют его от первого дня последней перед беременностью менструации. Следует помнить, что все врачи используют только акушерский срок, все результаты анализов, размеры плода, сроки проведения обследований, выхода в декретный отпуск и срок родов рассчитывают с учетом только акушерского срока беременности.
Существует несколько способов определения срока беременности.
Определение срока беременности по дате последней менструации
Это наиболее распространенный способ расчета срока. Однако применять его можно только в том случае, если месячные у женщины приходят регулярно с одним и тем же интервалом.
Не всегда удается точно рассчитать срок беременности, руководствуясь только датой последней менструации. Это бывает в тех случаях, когда у женщины нерегулярные менструации или у тех пациенток, которые имеют регулярный, но длинный менструальный цикл. К примеру, если у женщины обычная продолжительность цикла составляет 35 дней (а не 26 – 28, как у большинства женщин), то скорее всего зачатие у нее будет возможно только примерно на 21-й день цикла (а не на 14-й, как при 28-дневном цикле). Соответственно, срок, рассчитанный по менструации будет на неделю превышать «настоящий» акушерский срок беременности.
По дате овуляции или дате зачатия
Если известна дата зачатия, к этой дате нужно прибавить две недели – получим акушерский срок беременности. Однако нужно помнить, что даже если женщина точно знает дату овуляции или дату полового контакта, после которого наступила беременность, это не значит, что она абсолютно точно знает дату зачатия.
Сперматозоид, попавший в женский организм способен к оплодотворению в течение 4-5 суток, иногда даже в течение недели, а созревшая яйцеклетка сохраняет способность к зачатию в течение 2 суток после овуляции. Поэтому, даже точно зная дату полового контакта или овуляции нельзя с точностью сказать, что оплодотворение произошло именно в этот день. Оно могло произойти и позже. Следовательно, срок, рассчитанный по овуляции или дате зачатия, не может считаться совсем точным.
Несколько иначе врачи рассчитывают срок беременности в случаях, когда беременность наступила в результате ЭКО. В этом случае оплодотворение яйцеклетки сперматозоидом производится «в пробирке» врачом эмбриологом. Эмбрионы развиваются в лабораторных условиях в течение 3-5 суток, после чего их переносят в матку.
Истинный срок беременности, наступившей после ЭКО, врачи рассчитывают от даты пункции яичников, то есть этапа процедуры, когда специальной иглой проводят забор фолликулярной жидкости и содержащихся в ней фолликулов для последующего оплодотворения «в пробирке», а для определения «привычного» акушерского срока, добавляют 2 недели в дате пункции яичников.
Если переносу эмбриона в матку предшествовала его криоконсервация (то есть замораживание в жидком азоте), для определения точного срока беременности врачи добавляют к дате переноса 5 дней (это количество дней развития эмбриона до заморозки), а для определения акушерского срока к полученному истинному сроку добавляют 2 недели.
По размерам матки
Осматривая женщину в гинекологическом кресле, врач акушер-гинеколог двумя руками проводит определение размеров матки. При этом также можно определить примерный срок беременности.
Наиболее точным этот способ определения будет на ранних сроках беременности, примерно до 12 недель. Самый ранний срок, который удается определить по размерам матки, равен 5 неделям беременности. К этому времени матка немного увеличивается, размягчается и становится округлой. На более поздних сроках размеры матки могут немного варьировать в зависимости от размеров плода, количества околоплодных вод, строения таза женщины. К примеру, считается, что в 16 недель дно матки располагается на середине расстояния между лобком и пупком, в 24 недели беременности дно матки находится на уровне пупка.
По УЗИ
На ранних сроках беременности при измерении размеров плодного яйца и эмбриона срок беременности можно определить с большой точностью.
После 12 недель срок беременности при ультразвуковом исследовании определяют по данным так называемой фетометрии, то есть для вычисления срока используют измерения различных размеров головы и живота плода, длины рук, ног, размеров сердца и т.д.
В Центре медицины плода в Москве на экспертном уровне выполняются все виды УЗИ при беременности, включая УЗИ на ранних сроках беременности.
Наш центр организован так, что весь комплекс услуг сконцентрирован в одном месте, где женщина получает результаты различных видов исследования, включая ультразвуковой, биохимический, и консультацию специалиста в течение 1-1,5 часов.
Записаться на прием
По уровню ХГЧ в крови
ХГЧ (хорионический гонадотропин человека) – это гормон, который выделяется во время беременности плацентой. Он начинает продуцироваться с наступлением беременности, постепенно его количество увеличивается, примерно до 11 недели беременности, а затем начинает немного снижаться.
Определение концентрации ХГЧ в крови в ранние сроки беременности помогают достаточно точно определить срок. Получив результаты анализа крови на ХГЧ, стоит обратить внимание, что в лабораторных таблицах соответствия уровня гормона сроку беременности зачастую указан эмбриональный срок, то есть для определения привычного акушерского срока беременности к полученному результату следует прибавить 2 недели.
В последнее время появились тесты для определения срока беременности по моче. Они также определяют концентрацию гормона ХГЧ в моче беременной женщины и, кроме подтверждения самого факта наличия беременности, показывают, какому сроку соответствует содержание гормона. Единственное, нужно помнить, что мочевые тесты также показывают эмбриональный срок беременности.
В Центре медицины плода выполняются все виды анализов для беременных.
Записаться на прием
Определение срока беременности по первому шевелению плода
Этот способ определения срока в последнее время применяется все реже. Он основан на том, что первородящие женщины начинают ощущать первые шевеления малыша на сроке беременности 20 недель, повторнородящие немного раньше – в 18 недель. Именно поэтому врачи акушеры-гинекологи рекомендуют женщине запомнить дату первого шевеления плода и вносят эти данные в обменную карту.
Однако этот метод определения срока беременности зачастую бывает ошибочен.
Мама, которая ждет первого ребенка, действительно, чаще всего начинает чувствовать шевеления плода несколько позже, чем повторнородящая женщина. Это связано с тем, что «опытные» мамы знают, как на первых порах ощущаются движения крохи и что они должны почувствовать. Первые шевеления плода некоторые первобеременные воспринимают за усиление перистальтики кишечника, «газики».
Многие женщины описывают первые шевеления плода как чувство переливания жидкости в животе, «порхания бабочек» или «плавание рыбки». Первые шевеления обычно бывают редкими, нерегулярными. Время первых ощущений шевелений плода естественно зависит от индивидуальной чувствительности женщины. Некоторые будущие мамы чувствуют первые шевеления уже в 15-16 недель, а кто-то только после 20. Стройные женщины, как правило, начинают ощущать шевеления раньше, чем полные. Женщины, ведущие активный образ жизни, много работающие, обычно ощущают движения плода позже.
Определив срок беременности, врач может рассчитать примерную дату родов. В среднем, продолжительность беременности составляет 280 дней или 40 недель (не забывайте, что имеется в виду акушерский срок).
Ультразвуковая диагностика беременности малого срока
В малом сроке беременности УЗИ проводится для выявления жизнеспособного зародыша в полости матки, подтверждения срока беременности, исключения патологии зародыша или выявления вариантов нормы, например многоплодной беременности.
Начальным признаком беременности является утолщение эндометрия, но УЗИ не позволяет сказать, чем конкретно вызвано это утолщение.
При использовании трансвагинального датчика высокого разрешения плодное яйцо диаметром 1 мм визуализируется в полости матки через 4 недели и 2 дня после последней менструации при регулярном менструальном цикле.
При меньшем уровне ХГЧ плодное яйцо в полости матки при трансвагинальной эхографии может не определяться. При трансабдоминальном исследовании определение плодного яйца в полости матки возможно при уровне бета-ХГЧ 3000-5000 МЕ/л.
Рис.1 Маточная беременность 4-5 недель. Трансабдоминальное сканирование.
Примерно с 5,5 недель при трансвагинальном УЗИ в плодном яйце начинает визуализироваться экстраэмбриональная структура – желточный мешок (анг. yolk sac). При этом уровень бета-ХГЧ примерно составляет в среднем 7200 МЕ/л (см. нормы ХГЧ при беременности).
Поскольку желточный мешок является частью зародышевых структур, его обнаружение позволяет отличить плодное яйцо от простого скопления жидкости в полости матки между листками эндометрия, и в большинстве случаев, дает возможность исключить внематочную беременность. Частота эктопической беременности составляет 1-2 на 2000–3000 беременностей. Риск ее повышается при применении вспомогательных репродуктивных технологий (ВРТ). Заподозрить внематочную беременность необходимо, когда уровень ХГЧ составляет более 1500 МЕ/л, а плодное яйцо в полости матки не определяется.
Рис.2 Беременность 5,5 недель. Определяется желточный мешок. Трансвагинальное сканирование.
С 6 недель беременности (иногда чуть раньше) в плодном яйце можно определить эмбрион, длиной около 3 мм. С этого же срока большинство ультразвуковых аппаратов позволяет определить сердцебиение эмбриона. Если сердцебиение не определяется или нечеткое при длине эмбриона (КТР) 5 мм, показано повторное УЗИ через неделю. Отсутствие сердечной активности в этом сроке не обязательно является признаком страдания плода или неразвивающейся беременности.
Численные значения частоты сердечных сокращений у эмбриона при неосложненном течении беременности постепенно возрастают от 110-130 уд/мин в 6-8 нед беременности до 180 уд/мин в 9-10 нед.
Для правильного измерения копчико-теменного размера эмбриона необходима его четкая визуализация. При этом следует стремиться измерить максимальную длину эмбриона от его головного конца до копчика.
При нормальном течении беременности диаметр плодного яйца увеличивается на 1 мм в сутки. Меньшие темпы роста являются плохим прогностическим признаком. При сроке беременности 6-7 недель диаметр плодного яйца должен быть около 30 мм.
Следует подчеркнуть, что определение срока беременности по длине КТР оптимальнее проводить до 12 недель беременности. В более поздние сроки следует использовать измерение бипариетального диаметра, окружности головы и живота.
Рис.3 Беременность 12 нед 3 дня.
Двигательная активность эмбриона определяется после 7 нед беременности. Вначале эти движения очень слабые и единичные, едва различимые при исследовании. Затем, когда становится возможной дифференцировка на головной и тазовый конец эмбриона, движения напоминают сгибание и разгибание туловища, далее появляются отдельные движения конечностями. Так как эпизоды двигательной активности эмбриона очень непродолжительные и исчисляются секундами, а периоды двигательного покоя могут быть значительными по времени, регистрация сердечной деятельности эмбриона несомненно является более важным критерием оценки его жизнедеятельности.
Диагноз анэмбрионии (пустое плодное яйцо) предполагается, если в плодном яйце размером 20 мм не определяется желточный мешок. Или если плодное яйцо диаметром более 25 мм с желточным мешком не содержит эмбриона. А также при размере желточного мешка 10 мм и более. В любом случае при подозрении на анэмбрионию все полученные данные следует трактовать в пользу беременности, и повторить исследование через 7 дней.
Диагноз неразвивающейся беременности не должен выставляться, если при УЗИ плодное яйцо имеет размер меньше 20 мм. При длине эмбриона 5 мм и более в большинстве случаев должно четко определяться сердцебиение. Если эмбрион менее 5 мм, следует повторить УЗИ через неделю. Если при повторном исследовании через неделю при КТР=5-6 мм сердечная деятельность не определяется, беременность является нежизнеспособной. Диагноз неразвивающейся беременности может быть подтвержден по несоответствию уровня бета-ХГЧ эхографическим данным.
Следует отметить, что частота прерывания беременности в норме в популяции составляет 15-20% от всех клинически диагностированных беременностей. Однако в действительности, если считать все «химически» диагностированные беременности, определенные по уровню бета-ХГЧ до срока ожидаемых очередных месячных, частота выкидышей может достигать до 60%.
С уважением, врач ультразвуковой диагностики, Барто Руслан Александрович, 2012
Все права защищены®. Цитирование только с письменного разрешения автора статьи.