низкое прикрепление плодного яйца на раннем сроке чем грозит
Низкая плацента при беременности: чем опасна и как рожать?
Плацента – уникальный орган женского организма, появляющийся во время беременности и исчезающий после родов. Его задачей является обеспечение плода питательными веществами и кислородом, а также выведение продуктов его жизнедеятельности и защита от иммунной системы матери. Однако, при низкой плацентации этот же орган может и погубить ребенка, помешав ему выйти из родовых путей во время родов. Такая патология встречается довольно часто и может проявиться даже у здоровых женщин. Что ее провоцирует и можно ли снизить такие риски?
Что такое низкая плацента?
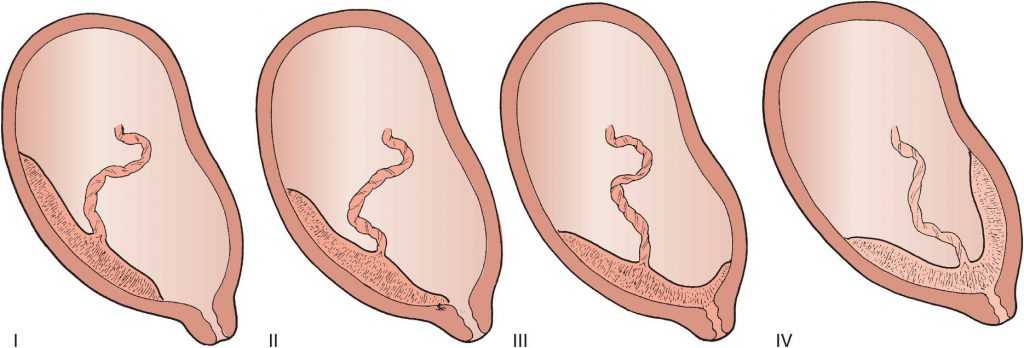
Незадолго до того, как появиться на свет, ребенок переворачивается в матке головой вниз. Такое положение обеспечивает ему сравнительно легкий выход из половых путей. При этом место прикрепления плаценты в норме располагается у верхнего свода полости матки. Тем самым путь ребенку перекрывает только тонкая пленка околоплодной оболочки, которая легко прорывается при родах.
Патология возникает, когда перед родами плацента располагается не в верхней части матки, а сбоку или внизу, частично или полностью перекрывая цервикальный канал. Такая аномалия достаточно часто (в 10% случаев) встречается на раннем сроке беременности. Но со временем, по мере роста ребенка, из-за процесса подъема плаценты, проход освобождается. В итоге перед родами ее патологическое положение наблюдается только у 0,5-1% рожениц. В зависимости от расположения плаценты ее предлежание бывает:
Нижнее предлежание – самое безопасное, но также является аномалией и определенные риски для матери и ее ребенка при нем тоже существуют. Поэтому при плановых обследованиях врачи уделяют большое внимание контролю за состоянием плаценты. С помощью УЗИ они определяют ее локализацию на передней или задней стенках матки, а также измеряют расстояние от ее края до цервикального канала. Если аномалия будет зафиксирована, до родов разрабатывается тактика спасения малыша и его матери.
Причины низкой плаценты при беременности
Расположение данного органа определяется тем, где плодное яйцо прикрепится к эндометрию матки. Именно там будет располагаться место формирования плаценты, и повлиять на это на данном этапе развития медицины невозможно. В то же время можно выделить несколько факторов, которые прямо или косвенно способствуют появлению такой аномалии:
К другим факторам, способствующим низкому расположению плаценты при беременности, относятся генетическая предрасположенность, избыточный вес, курение, употребление алкоголя и другие вредные привычки. Их наличие у женщины дает основания отнести ее к группе риска даже если патологии еще не выявлено и назначить специальный уход, более тщательные наблюдения за состоянием беременности.
Симптомы низкого предлежания плаценты при беременности
Каких-либо специфических внешних признаков у этой патологии не имеется. Низкая плацентарность проявляется следующими симптомами:
Часто эта патология (особенно на ранних сроках) проходит вообще бессимптомно. Женщина может не чувствовать боли или дискомфорта в нижней части живота, у нее отсутствуют периодические или постоянные кровотечения. Поэтому однозначно выявить низкое предлежание плаценты можно только с помощью современных средств диагностики на плановых гинекологических осмотрах. Наибольшей эффективностью в этом плане обладает УЗИ. Данный метод обладает следующими преимуществами:
При подозрении на низкую плацентарность врач может назначить внеплановое сканирование, чтобы отследить миграцию плаценты. Обычно процедуру выполняют на 12, 20 и 30 неделе беременности, но возможно и более частое проведение УЗИ.
Гинекологический осмотр, являющийся стандартным при нормальной беременности, при этой патологии не проводится. Это связано с тем, что введение во влагалище инструментов может вызвать сильные сокращения матки, которые закончатся преждевременными родами с обширным кровотечением.
Чем грозит низкое плацентарное расположение?
Данная патология считается опасной для жизни и здоровья как ребенка, так и его матери. К наибольшим рискам относятся:
Все указанные осложнения делают предлежание плаценты опасной патологией. Поэтому при ее обнаружении женщина попадает в группу риска. В зависимости от вида патологии врачи разрабатывают специальную стратегию лечения, которая позволит сохранить жизнь как самой матери, так и ее ребенку.
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Прикрепление плодного яйца к матке
Содержание
Прикрепление плодного яйца осуществляется после 4-5 дней после попадания сперматозоида в организм женщины. Еще сутки или двое нужны, чтобы оно закрепилось на своем месте. После этого начинается активная фаза роста гормона ХГЧ, который сможет безошибочно подтвердить или нет ваше интересное положение.
Симптомы прикрепления плодного яйца
Само внедрение возможно лишь в определенные дни цикла, это связано с процессом овуляции. Все эти данные обязательно берутся во внимании при планировании искусственного оплодотворения. Увидеть эмбрион еще не возможно, но, сдав анализ на рост гормона ХГЧ, вы сможете с точностью определить, беременны вы или нет. А уже через 1-2 недели тест покажет долгожданные для многих две полоски. Важно отметить, что никаких явных симптомов прикрепления плодного яйца к матке нет. Хотя некоторые женщины отмечают у себя покалывание внизу живота, ноющие боли, боли в пояснице, слабость, тяжесть в матке и т.д. Это все можно считать индивидуальными проявлениями, но никак не правилом. Ощутить это практически невозможно, с точки зрения медицины это никак не подтверждается. Так как процесс происходит на микроскопическом уровне и не сопровождается интенсивными проявлениями со стороны организма женщины. Достаточно редким симптомом прикрепления плодного яйца к матке являются небольшие выделения, которые зачастую вызывают беспокойство у врачей, так как могут свидетельствовать и о других заболеваниях и нуждаются в тщательном осмотре специалиста.
Прикрепление плодного яйца к матке
Выделения при прикреплении плодного яйца
Считается нормой возможные небольшие выделения при прикреплении плодного яйца к матке. Такое встречается не у всех женщин и является скорее исключением из правил, нежели точным признаком долгожданной беременности. Особое внимание нужно обратить на объем и цвет выделений. Если это действительно выделения связанные с процессом имплантации, то их количество должно составлять не более нескольких капель в течение одного дня, без всяких сгустков крови. Цвет выделений может быть красным, светло-желтым, коричневым или розовым. Чаще всего выделения наблюдаются на 7-8 день после попадания сперматозоида в матку. Но это данные достаточно субъективные и зависят от индивидуальных особенностей каждой женщины.
Если вы заметили, что выделений стало больше и они красного цвета, следует немедленно обратиться к врачу. Это могут быть признаки угрозы выкидыша или маточного кровотечения. В таком случае будет важна каждая минута, ведь от этого будет зависеть жизнь вашего малыша и вас самой. Кроме того такие выделения могут стать первыми признаками более серьезных заболеваний, к которым относятся онкологические заболевания, гормональные сбои, доброкачественные опухоли, отслоение или воспаление эндометрия, эрозии, цервициты и т.д. Только специалист после тщательного осмотра сможет поставить точный диагноз и назначить правильное лечение. Поэтому не забывайте регулярно посещать врача и сдавать соответствующие анализы.
Что влияет на успех имплантации
Еще планируя беременность, следует учитывать продолжительность приема гормональных препаратов и длительность использования внутриматочной спирали. Все эти факторы делают внутреннюю слизистую матки недостаточно чувствительной, в результате чего может развиться плацентация или шеечная беременность. Не забывайте также о вредных привычках. Откажитесь от употребления спиртных напитков и курения. Старайтесь больше проводить времени на свежем воздухе, в еде отдайте предпочтение нежирным сортам мяса и рыбы, свежим овощам и фруктам, которые богаты на витамины и минералы естественного происхождения. Избегайте контакта с вредными веществами, а также, если вы принимаете какие-то препараты, проконсультируйтесь с врачом об их побочных эффектах.
Прикрепление плодного яйца к полости матки – один из важнейших этапов в развитии эмбриона. От того, как будет происходить этот процесс, зависит дальнейшей развитие или неразвитее беременности. Поэтому важно прислушиваться к советам гинеколога и тогда через 9 месяцев у вас будет здоровый и крепкий малыш.
Самые важные и интересные новости о лечении бесплодия и ЭКО теперь и в нашем Telegram-канале @probirka_forum Присоединяйтесь!
Гематома при беременности. Чего стоит опасаться?
Гематома на ранних сроках беременности. Чего опасаться, как избежать и многое другое в статье акушер-гинеколога, репродуктолога GMS ЭКО Кикиной Юлии.
Ретрохориальная гематома — это скопление в крови в пространстве между стенкой матки и оболочкой плодного яйца (хорионом, который после 16 недель беременности становится плацентой).
Чаще всего это происходит вследствие угрозы прерывания беременности, когда, например в ответ на повышение тонуса матки, плодное яйцо частично отслаивается от ее стенки, начинается небольшое кровотечение, но кровь останавливается и остается в полости отслоившегося участка. Также гематома может возникнуть вследствие прорастания стенок сосудов матки ворсинами тканей хориона.
Причины
Существует множество причин, которых возникает данная проблема, поэтому предупредить ее появление практически невозможно. Среди самых частых причин ее формирования можно выделить следующие:
А также, формированию гематомы может способствовать шум и вибрация (профессиональный фактор) и даже экология.
Заподозрить ретрохориальную гематому можно при появлении мажущих кровянистых выделений из половых путей, но часто она является случайной находкой при УЗИ, не сопровождаясь никакими симптомами. Наличие или отсутствие симптомов во многом связано с расположением гематомы: если она расположена высоко, в области дна матки, она никак себя не проявляет, возможны только небольшие ноющие боли внизу живота. Если гематома расположена низко, у края плодного яйца, она часто опорожняется и «пугает» женщину кровянистыми выделениями из половых путей. Порой эти выделения могут быть достаточно обильными, особенно если при формировании гематомы произошло повреждение сосуда маточной стенки. И кровь при этом выделяется жидкая и алая.
Коричневые выделения из половых путей при наличии гематомы считаются как это не странно звучит, хорошим прогностическим признаком, поскольку таким образом гематома опорожняется и исчезает. Если же выделения из половых путей обильные и алые, это уже серьезная ситуация — это может говорить об увеличении участка отслойки, и соответственно, о повышении риска угрозы прерывания беременности.
Диагностика
Определить наличие ретрохориальной гематомы можно с помощью УЗИ, на котором врач определяет утолщение маточной стенки (повышение тонуса матки); изменение формы плодного яйца, вследствие давления на него утолщенного участка мышцы матки (плодное яйцо становится вытянутой формы) и, собственно, саму ретрохориальную гематому (ее размеры, место расположения и увеличение или уменьшение при повторном обследовании).
Лечение при ретрохориальной гематоме
Лечить ретрохориальную гематому рекомендуется, в основном, потому что только там можно обеспечить реально полный физический покой и отсутствие всяческой нагрузки. Никакие обещания «все время лежать» дома реализовать невозможно — всегда найдется куча неотложных домашних дел, которые захочется сделать — от уборки до стирки. Кроме того, в стационаре в любой момент могут оказать экстренную помощь — внутривенное введение гемостатиков, например. Если возможности лечь в стационар нет, то стоит рассмотреть вариант дневного посещения клиники или же остаться на дней у нас.
Медикаментозная терапия состоит в применении препаратов, улучшающих свертываемость крови, за счет которых останавливается кровотечение, и гематома перестает расти (транексам, дицинон, викасол). Для снятия гипертонуса матки, которого гематома может нарастать, применяются спазмолитики (, метацин, свечи с папаверином). С целью нормализации гормональной регуляции в организме применяется метаболическая витаминотерапия. Используются препараты прогестерона. При этом схема и путь введения подбирается врачом индивидуально, это могут быть как препараты для внутримышечного введения (масляный раствор прогестерона), так и свечи (утрожестан, ипрожин), таблетки (дюфастон) или гель (крайнон). Надо заметить, что при появлении кровянистых выделений из половых путей утрожестан продолжают вводить интравагинально. Эффективность его при этом не снижается!
Лечение как правило продолжается от 2 до 4 недель, по показаниям проводится повторно в критические сроки (12–14, 20–24, 28–32, 36–38 недель). Рассасывание гематомы обычно происходит от до недель.
Осложнения и прогноз
При своевременной диагностике и качественной терапии ретрохориальная гематома в большинстве случаев не представляет дальнейшей угрозы для течения беременности, которая завершается благополучно, через естественные родовые пути, особенно, если гематома возникла на ранних сроках беременности. Но к сожалению, частичная отслойка хориона также может стать причиной формирования ранней плацентарной недостаточности, преждевременного старения плаценты и гипотрофии плода. Риск повышается при кровотечении, возникшем в 7–12 недель беременности, в этой ситуации беременность может перестать развиваться в 5–10% случаев. Ретроплацентарная гематома, возникшая на более поздних сроках беременности, особенно расположенная ниже места прикрепления пуповины, сопровождается риском самопроизвольных выкидышей, преждевременной отслойки нормально расположенной плаценты, преждевременных родов, задержки роста и развития плода, развития недостаточности.
Еще одним важным прогностическим признаком являются размеры гематомы — прогноз считается неблагоприятным, если объем гематомы более 60 см³ или если площадь гематомы составляет 40% и более от размеров плодного яйца.
Выводы:
И самое главное, при наличии подобного осложнения не паниковать, а строго выполнять все рекомендации лечащего врача. Тогда у Вас будут все шансы благополучно и счастливо доносить и самостоятельно родить здорового малыша!
Анэмбриония или почему не видно эмбриона на УЗИ
Первое изображение ребенка на УЗИ – один из самых радостных моментов женщины, желающей стать матерью. Однако, в некоторых случаях будущая мама, уже уверенная в своей беременности после прохождения теста, на плановом обследовании слышит от врача, что на ультразвуковой визуализации эмбриона не видно. Такая аномалия (анэмбриония) является достаточно распространенной в акушерской практике. В чем ее причины, чем она грозит женщине и можно ли ее избежать? Для ответа на этой вопросы нужно понимать механизм развития беременности на ранних стадиях.
Почему на УЗИ не виден эмбрион?
Рассмотреть даже нормально развивающийся плод сразу после зачатия невозможно – он слишком небольшой, чтобы ультразвуковой сканер смог различить его на фоне окружающих тканей и органов. Поэтому стандартно первое УЗИ для подтверждения беременности делается на 6-7 неделе после зачатия. До этого момента о том, что женщина будет матерью, можно судить только по уровню хорионического гонадропина человека, который начинает выделяться хорионом (плодной оболочкой эмбриона) на 6-7 день после зачатия. В норме при успешном развитии беременности концентрация ХГЧ в организме растет вместе с развитием плода.
Чтобы понять механизм анэмбрионии, необходимо разобраться со строением самого эмбриона и его ранним развитием. Оно происходит в несколько этапов:
Именно на стадии бластулы образуется будущее тело эмбриона и окружающие его защитные оболочки. Когда зародыш покидает фаллопиеву трубу и опускается в маточную полость, выделяемые наружными клетками ферменты частично растворяют эндометрий, и происходит его имплантация. Далее эмбрион и околоплодные оболочки развиваются параллельно, постепенно образуя сформировавшийся плод и плаценту.
При анэмбрионии этот процесс нарушается – внешняя оболочка (плодное яйцо) продолжает расти, выделяя ХГЧ, в то время как эмбрион либо не формируется вообще, либо его развитие прекращается на ранней стадии. Из-за этого некоторое время анализы дают ложный результат, показывая нормальную беременность. Лишь через некоторое время хорион прекращает выделять ХГЧ, уровень которого постепенно начинает снижаться.
Причины остановки роста эмбриона, приводящие к пустому плодному яйцу, изучены не полностью. Сегодня к ним относят:
Анэмбриония может вызываться как одним из этих факторов, так и их комплексным воздействием. Предугадать развитие этой патологии невозможно – она наблюдается даже у абсолютно здоровых женщин, уже имевших опыт успешной беременности.
Данную аномалию следует отделять от замершей беременности. При анэмбрионии зародыш не формируется вообще, а во втором случае его развитие прекращается на ранней стадии. При этом по внешним проявлениям и на УЗИ эти патологии могут выглядеть одинаково.
Симптомы анэмбрионии
Сама остановка роста эмбриона не имеет своих специфических признаков. На ранних стадиях такой аномальной беременности состояние женщины соответствует медицинской норме. Более того, растущий уровень ХГЧ в анализах крови показывает, что зачатие прошло успешно и эмбрион нормально развивается. Первым симптомом нарушения является как раз остановка этого роста и снижение концентрации хорионического гонадотропина в организме. На организме самой матери патологический процесс отражается в тот момент, когда начинается разложение эмбриона. Распад его тканей сопровождается характерными признаками септического отравления:
Иногда разложение эмбриона проходит бессимптомно или с признаками легкого недомогания. При этом пустые околоплодные оболочки сами отторгаются от эндометрия и выходят естественным путем. Однако, в большинстве случаев оно остается в материнском организме и вызывает тяжелые последствия, угрожающие здоровью и даже жизни женщины.
Диагностика анэмбрионии
Основным способом выявления этой патологии является ультразвуковое обследование. Именно с его помощью можно установить присутствие зародыша в плодном яйце и его нормальное развитие. При нормальной беременности эмбрион не видно в среднем до 6-7 недели после зачатия, поэтому на этом этапе косвенными признаками патологии могут служить падение уровня ХГЧ в крови или дефицит прогестерона.
Для постановки диагноза анэмбрионии необходимо выполнение следующих условий:
Также имеются дополнительные признаки анэмбрионии, в частности деформация плодного яйца, аномально низкий прирост его размеров, слабо выраженная децидуализация эндометрия в точке имплантации, нерегистрируемое сердцебиение на 6-7 неделе беременности. В пользу такого диагноза могут свидетельствовать и признаки отторжения плода – изменения тонуса матки, появление участков отслоения хориона с образованием субхориальных гематом.
В зависимости от выявленной при ультразвуковом обследовании клинической картины патологии выделяют 3 ее разновидности:
Отдельно стоит выделить резорбцию зародышей при многоплодной беременности. Чаще всего такое состояние возникает после экстракорпорального оплодотворения, когда для повышения шансов на успешное зачатие пациентке подсаживается сразу несколько эмбрионов. Обычно из них приживается только один, но в редких случаях успешно имплантируется 2 и более зародышей. При этом часть из них замирает в своем развитии, после чего рассасываются или удаляются из организма естественным путем.
На УЗИ плохо видно эмбрион: стоит ли волноваться?
Само по себе отсутствие эмбриона на визуализации УЗИ еще не означает анэмбрионии, даже если исследование было проведено на 6 неделе или позже. Аппаратура может не зафиксировать зародыш по следующим причинам:
Если при диагностировании беременности УЗИ «не видит» эмбрион, врачи комбинируют его с другими методами обследований – в частности:
Помимо этих способов также применяются гинекологический осмотр, анализы крови на прогестерон или ХГЧ. В целом, на 6-8 неделе беременности врачи уже с уверенностью могут констатировать нормальное или аномальное развитие эмбриона.
В яйце не видно эмбриона: что делать?
Точно диагностированная анэмбриония является показанием к искусственному прерыванию беременности. Иногда плодное яйцо может выйти из организма женщины самостоятельно, однако такое происходит не всегда. Разлагаясь, оно может нанести серьезный ущерб организму пациентки. Поэтому медики рекомендуют не дожидаться, когда проблема разрешится сама.
В настоящее время используется три способа искусственного прерывания беременности при анэмбрионии:
Если на 6 неделе беременности не виден эмбрион, это не означает приговор женщине как матери. По статистике, каждое 8 зачатие заканчивается анэмбрионией, поэтому данная патология является распространенной в гораздо большей степени, чем бесплодие. При правильно и своевременно проведенной диагностике и искусственному прерыванию аномальной беременности репродуктивная функция восстанавливается уже к следующему менструальному циклу, хотя врачи рекомендуют все же сделать перерыв между попытками. Повторно данная аномалия встречается редко, и женщина имеет все шансы стать счастливой матерью в будущем.