Что такое экзостозы пяточного бугра
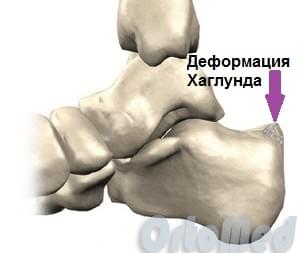
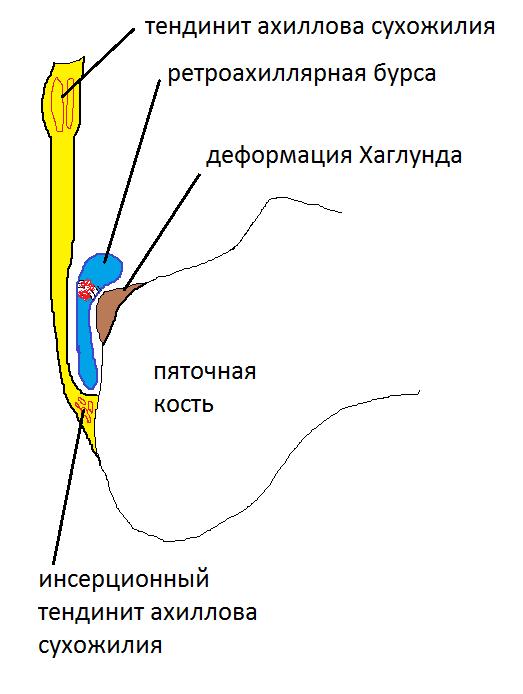
Деформация Хаглунда
Остеофит пяточной кости
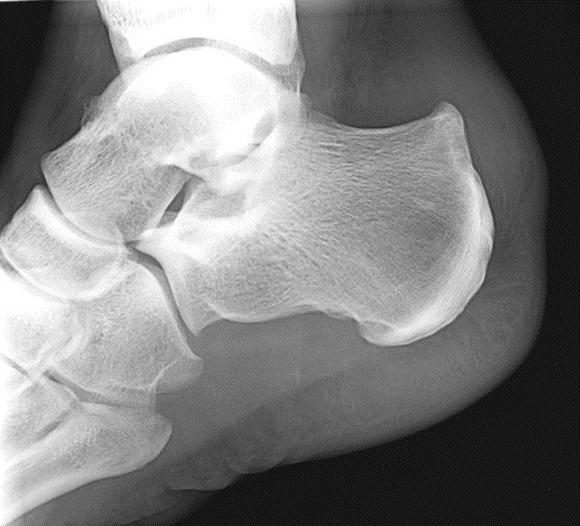
Остеофит (костный нарост), который появляется на задней части пяточной кости немного выше места прикрепления ахиллова сухожилия, носит название деформация Хаглунда, по имени автора, впервые описавшего данное заболевание. Болезнь Хаглунда является достаточно распространенной причиной заднепяточной боли. Клинический диагноз синдрома чаще всего путают с бурситом ахиллова сухожилия и ревматоидным артритом, так как клиническая картина довольно схожа у этих патологий. Симптомы см. ниже.
Анатомия пяточной области
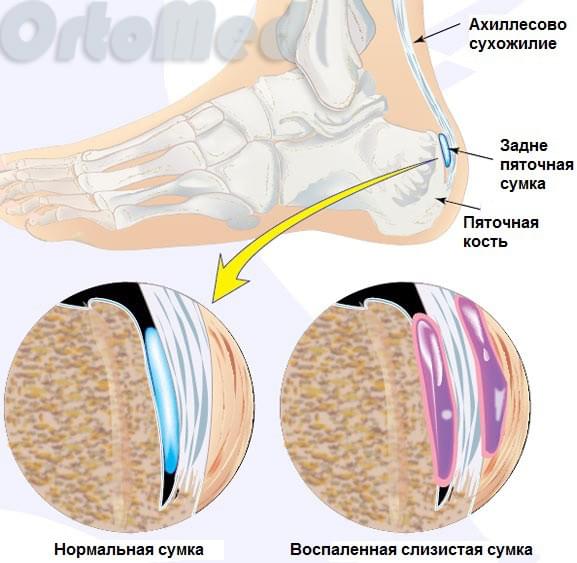
Пяточная кость является самой крупной в стопе. К ее бугристости прикрепляется ахиллово сухожилие – самое крупное и мощное сухожилие в теле человека. За счет сокращения задних мышц голени (икроножной и камбаловидной), ахиллово сухожилие тянет пяточную кость, обеспечивая подошвенное сгибание стопы. Эта функция позволяет нам ходить, бегать, вставать на «носочки», прыгать. Между бугром пяточной кости и ахилловым сухожилием находится заднепяточная слизистая сумка, которая помогает легко скользить сухожилию при движениях стопы. Такие сумки есть почти во всех суставах, например, в локтевом, плечевом и др.
Патогенез деформации Хаглунда
Во время постоянного трения ахиллова сухожилия начинается воспаление слизистой сумки. Это хроническое многомесячное воздействие передаётся заднепяточному бугру и медленно начинается образовываться патологический хрящ, изменённые, зачастую с острыми шипами. Это можно увидеть даже на рентгенограмме. Образование этого хряща происходит ввиду защитной реакции организма. Желании укрепить зону постоянного раздражения и улучшить скольжение сухожилия. Но, к сожалению, патологический хрящ на это не способен. Получается замкнутый круг.
Давление на сумку и ахиллово сухожилие ещё больше увеличивается, что усиливает воспаление, боль и отек. Воспаление слизистой сумки и ахиллова сухожилия без костной деформации называется ахиллобурсит (заднепяточный бурсит). Как правило бурсит предшествует деформации Хаглунда.
Пациенты не особо обращают внимание на «шишку», думая, что это мозоль, до того момента пока она не заболит. И как правило, это состояние довольно тяжело поддается консервативному лечению. Вот почему так важно обратиться к ортопеду на ранней стадит болезни Хаглунда.
Причины деформации Хаглунда
Симптомы деформации Хаглунда
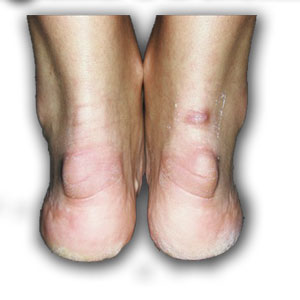
Сама деформация Хаглунда может протекать без болевой и воспалительной симптоматики. Отмечается лишь патологический экзостоз (шишка на пятке) на задней поверхности пятки. Деформация обычно не вызывает никаких проблем с функцией стопы. Но в большинстве случаев деформация сопровождается воспалением слизистой сумки и оболочки сухожилия, отеком. Тогда пациенты испытывают боль при ходьбе, а иногда и в покое.
Синдром может проявиться как на одной, так и на обеих стопах.
Признаки и симптомы деформации Хаглунда включают в себя:
Именно боль заставляет пациента обратиться к врачу.
Диагностика деформации Хаглунда
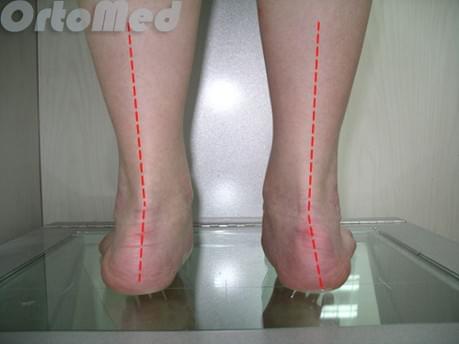
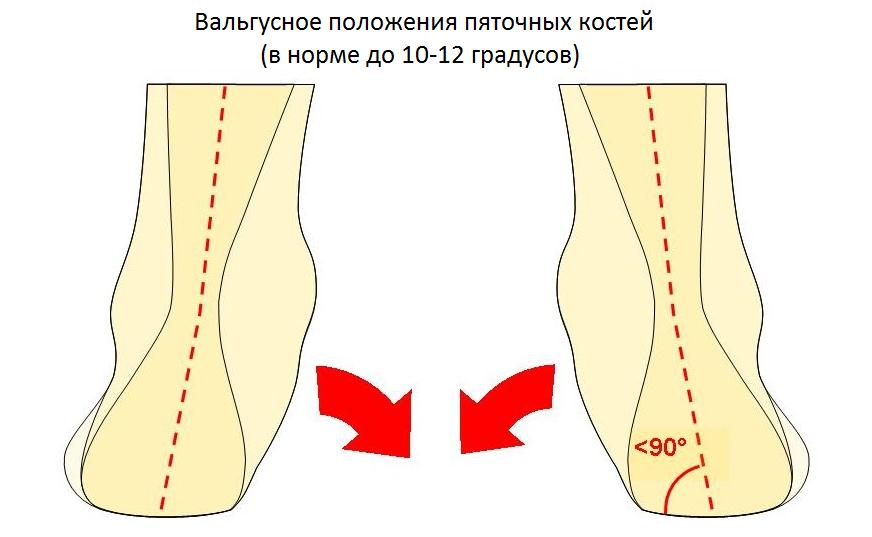
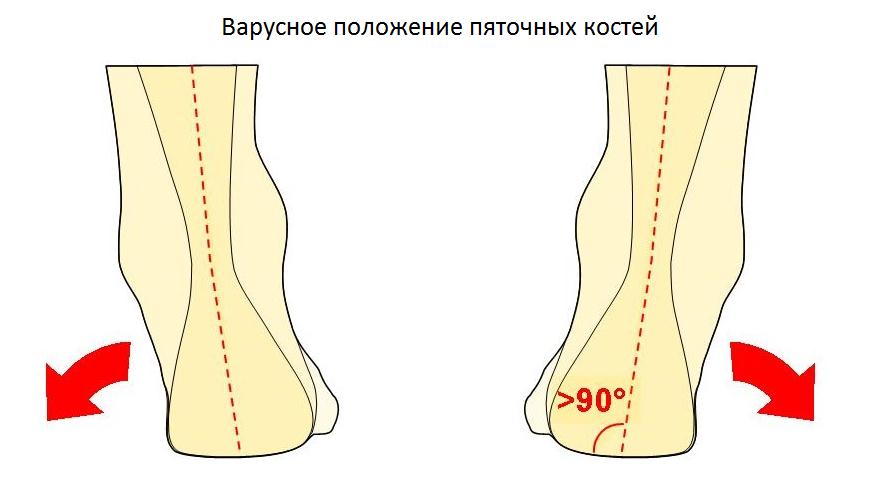
Диагностика начинается с опроса пациента и детального физикального обследования. Обязательно нужно посмотреть на пятки сзади, чтобы убедиться, что нет варусной деформаций пятки (пятка направлена внутрь).
В случае варусного отклонения пяточной кости применяют определенную методику операции – корригирующую остеотомию. Стандартные методы операции не исключат возможность рецидива (повтора заболевания). Обычно диагноз очевиден без дополнительных методов диагностики. Но обязательно выполняются рентгенограммы, для исключения других причин боли в пятке.
В спорных ситуациях прибегают к магнитно-резонансной томографии (МРТ), чтобы исключить похожее по симптомам заболевание ахиллотендинит. Например, после травм ахиллова сухожилия, появляется плотный рубец (в виде шишки) в месте повреждения и, как правило, он болезненный. Его можно спутать с деформацией Хаглунда, в случае, если пациент не помнит момент травмы.
Лечение деформации Хаглунда
Лечение деформации Хаглунда можно разделить на консервативное и хирургическое. В подавляющем большинстве случаев, лечение начинается с консервативных методик. Операция обычно выполняется, когда консервативное лечение безрезультатно и остается болевой синдром.
Консервативное лечение
Если болезнь Хаглунда сопровождается болевым синдромом, то первым делом необходимо снять воспаление с пораженной слизистой сумки и ахиллова сухожилия:
Эти простые и широкодоступные методы позволят Вам вернуться к нормальной ходьбе как можно скорее.
Не рекомендуем выполнять инъекции гормональныХ противовоспалительных препаратов, в частности Дипроспана в зону воспаления, так как это многократно увеличивает риск разрыва сухожилия.
Хирургическое лечение
При неэффективности консервативных методов лечения деформации Хаглунда, выполняют оперативное лечение различными методиками, которые зависят от формы и степени деформации. Целью большинства операций является удаление костного экзостоза задней части пятки, чтобы устранить давление на слизистую сумку и ахиллово сухожилие. Воспаленные, отекшие ткани примут нормальный объем, когда давление будет устранено.
Если в клинической картине преобладает боль, отек, воспаление щаднепяточных структур, то в дополнение к резекции (спиливанию) экзостоза, удаляют слизистую сумку. Так как она будет сохранять боль даже после операции.
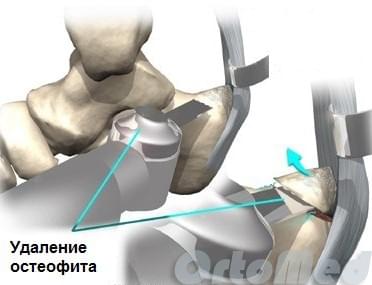
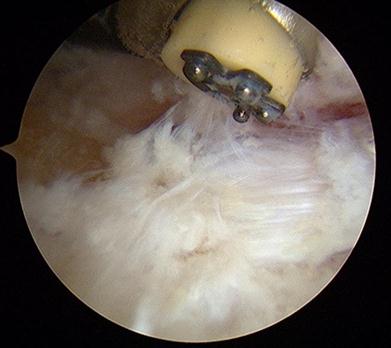
Удаление экзостоза (шпоры) пяточной кости. Эта операция может проводится под проводниковой или местной анестезией открытым традиционным способом через небольшой (4-5 см) разрез кнаружи от ахиллова сухожилия, либо миниинвазивно через 2 разреза по 5 мм с помощью видео эндоскопической техники.
Как правило пациенты первую неделю передвигаются в ортезе, для уменьшения подвижности стопы а следовательно, отека, боли, гематомы.
Клиновидная остеотомия пяточной кости.
Данная методика оперативного лечения синдрома Хаглунда применяется, если у пациента высокий свод стопы и как следствие угол пяточной кости больше. Из это следует, что давление заднепяточного бугра на ахиллово сухожилие будет больше. Для этого хирург во время операции выпиливает клин в заднем отделе пяточной кости и фиксирует титановыми винтами, как показано на схеме. Тем самым происходит относительное уменьшение угла и бугор уже не оказывает сильного давления на сухожилие.
После операции
Профилактика деформации Хугланда
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
Что такое экзостоз?
Бывают солитарные наросты, то есть одиночные, располагающиеся лишь в каком-то одном месте
Как правило, экзостозы появляются у детей подросткового возраста, развиться они могут даже и у маленького ребёнка, но, в большинстве случаев, до 7-8 лет заболевание никак себя не проявляет. Однако, в период интенсивного роста организма (8-16 лет), происходит резкий скачок этой патологии.
Опасность такого костно-хрящевого нароста заключается в том, что он может совершенно никак себя не проявлять длительное время, постепенно разрастаясь до больших размеров.
Диагностика
Часто экзостоз обнаруживается совершенно случайно в результате простого осмотра. Для более детальной диагностики врач делает рентгеновский снимок. В некоторых случаях проводится биопсия с забором тканей.
Причины появления экзостоза
Безусловно, это заболевание не появляется просто так, у него есть свои причины. Как правило, это всевозможные травмы и микротравмы в детском и подростковом возрасте, когда идёт усиленный рост тканей, переломы, ущемление, перенесённые заболевания (в том числе инфекционные и вирусные), различные патологии надкостницы и хряща, ущемления, многообразные аномалии скелета.
Симптоматика
Выражается заболевание в появление шишечки, которая может располагаться по всему организму, находиться на любой кости, но почти 50% всех экзостозов образуются в области колена (нижний отдел бедренной кости и верхний отдел малой берцовой и большой берцовой костей). Такие наросты любят длинные трубчатые кости.
До поры до времени недуг может никак себя не проявлять, но постепенно он увеличивается и может вызывать сильную локальную боль и боль, отдающую в различные сегменты.
Располагаясь рядом с крупными сосудами и нервами, экзостозы затрагивают их, вызывая нарушения прохождения нервных импульсов и нарушение кровоснабжения конечностей. В таких случаях, помимо боли, возникающей при сдавливании определённых участков тела, человек может испытывать онемение, иногда головокружение.
Если нарост располагается рядом с суставом, он является причиной ограниченности движений. Появление таких симптомов очень важно и является абсолютным показанием к срочному лечению патологии. Ведь если заболевание протекает тяжело и быстро разрастается, существует риск его перерождения в злокачественную опухоль.
Виды экзостозов
Бывают солитарные наросты, то есть одиночные, располагающиеся лишь в каком-то одном месте. А может быть так называемая множественная экзостозная хондродисплазия, когда опухоли возникают в нескольких местах сразу (диагностируются в области колена, ключицы, на тазобедренных и плечевых суставах, рёбрах, лопатках, иногда даже в полости рта на зубах).
Одной из самых серьёзных форм данного заболевания является экзостоз позвоночника, ведь в этом случае опухоль может поразить спинной мозг и вызвать нарушения в его функционировании.
Лечение
Как правило, её назначают лицам, достигшим совершеннолетия, до тех пор наросты могут сами уменьшиться в размерах.
В ряде случаев, опухоль не причиняет человеку никакого дискомфорта, так что он может жить с нею всю жизнь, периодически наблюдаясь у врача.
Болезнь Хаглунда
Заболевания
Операции и манипуляции
Истории пациентов
Болезнь Хаглунда
Болезнь Хаглунда – патологическое костное разрастание в области пяточного бугра, приводящее к развитию болевого синдрома и воспалительных изменений мягких тканей в пяточной области. Как и многие прочие деформации стопы чаще встречается у женщин, любящих покрасоваться на лабутенах. Задник обуви на высоком каблуке образует зону давления по задне-наружной поверхности пяточного бугра и приводит к сдавлению мягких тканей и синовиальной сумки расположенных между ахилловым сухожилием и пяточной костью.
Но нередко этот недуг развивается и у мужчин, носящих классические ботинки с жёстким задником. Собственно говоря, впервые болезнь Хаглунда была описана Patrick Haglund в далёком 1927 году на примере мужчин, играющих в гольф, так как традиционная обувь для гольфа выполнена из сильно дублёной кожи. Любая обувь с жёстким задником, малоразмерная или тесная обувь, особенно вкупе с большими физическими нагрузками могут привести к развитию Болезни Хаглунда. Помимо жёсткой обуви важное значение в формировании болезни Хаглунда играют высокий подъём стопы, варусное отклонение пяточной кости, укорочение ахиллова сухожилия.
Как часто бывает в медицинском сообществе, термин «болезнь Хаглунда», хотя и является широко распространённым, не является корректным. В настоящее время принято выделять Деформацию и Синдром Хаглунда. Под деформацией Хаглунда понимается хронически увеличенные задне-верхная и латеральная пяточные области с периодическими болевыми обострениями, а под синдромом Хаглунда – боль, обусловленную воспалением в ретрокальканеальной сумке, ахилловом сухожилии и поверхностной сумке ахиллова сухожилия, которая может не сопровождаться костным разрастанием.
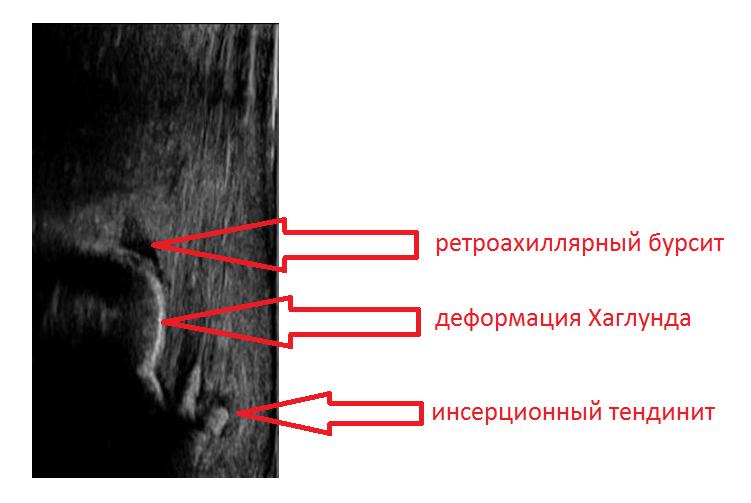
Синдром Хаглунда является одной из частых причин болей в области ахиллова сухожилия и пятки. Диагноз не всегда удаётся поставить по клинической картине, так как многие другие заболевания этой локализации имеют схожую симптоматику, а костная деформация может быть не сильно выражена. Так изолированный ретрокальканеальный бурсит, инсерционный тендинит ахиллова сухожилия, системные заболевания, такие как синдром Рейтера и ревматоидный артрит могут сопровождаться той же симптоматикой. Соответственно и лечение в этих случаях потребуется совершенно иное.
Симптомы болезни Хаглунда.
— «шишка» на задней поверхности пятки.
— боль в области места пикрепления ахиллова сухожилия к пяточному бугру.
-отёчность в нижней трети ахиллова сухожилия и его места прикрепления.
-покраснение в нижней трети ахиллова сухожилия и его места прикрепления.
-все вышеперечисленные симптомы могут наблюдаться как на одной так и на обеих стопах.
Причины болезни Хаглунда.
Высокий подъём, или высокий свод (pes cavus) может быть одной из причин развития болезни Хаглунда. Так как ахиллово сухожилие прикрепляется к задней поверхности пяточного бугра, то изменение горизонтальной оси пяточной кости приводит к его натяжению и избыточному травмированию во время ходьбы.
Из за постоянной травматизации пяточной кости ахилловым сухожилием может развиваться костное разрастание, а ретроахиллярная синовиальная сумка становится воспалённой.
Второй причиной развития болезни Хаглунда может быть ригидное, плотное, укороченное ахиллово сухожилие. К этому могут приводить как анатомические особенности, так и тендинит или тендиноз самого ахиллова сухожилия.
Ещё одной причиной развития болезни Хаглунда является варусное положение пяточной кости. В норме человеческой стопе свойственен небольшой физиологический вальгус, то есть пяточный бугор откланяется немного кнаружи от продольной оси голени.
При варусном положении пяточной кости наружная часть пяточного бугра приходит в конфликт с сильно натянутым и трущимся о него ахилловым сухожилием, что в конечносм счёте приводит к формированию костного остеофита в данной области.
Диагностика болезни Хаглунда.
Диагностика болезни Хаглунда помимо клинической картины включает рентгенографию, УЗИ и в затруднительных случаях МРТ.
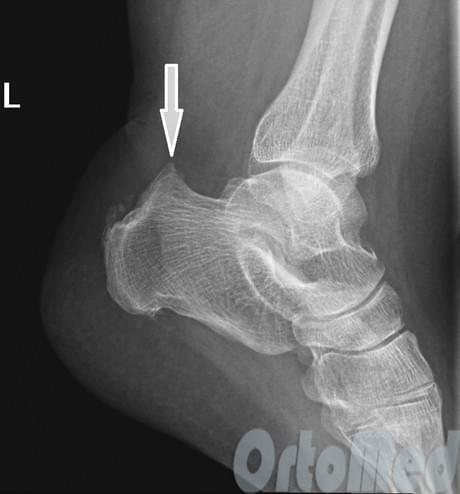
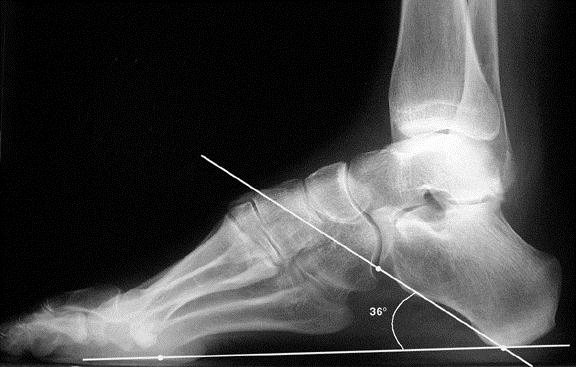
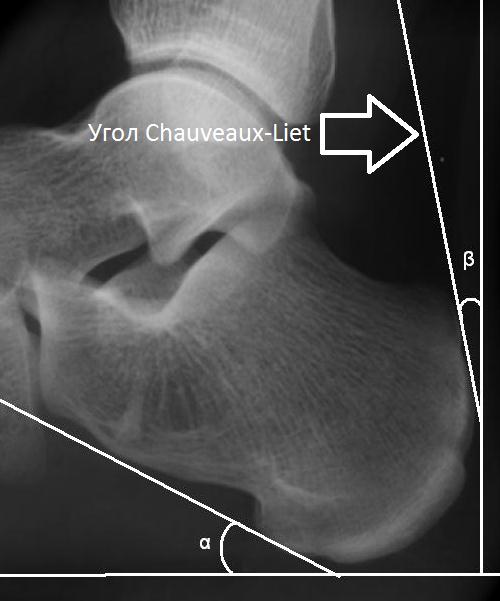
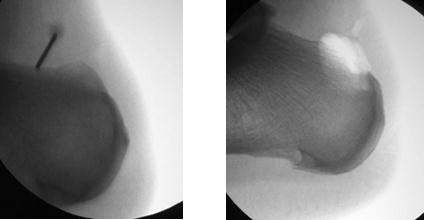
Рентгенография при болезни Хаглунда. При рентгенографии можно обнаружить характерное костное разрастание по задне-наружной поверхности пяточного бугра, исчезновение треугольника Кегера из-за ретроахиллярного бурсита (просветление позади ахиллова сухожилия), утолщение тени ахиллова сухожилия свыше 9 мм на 2 см выше края пяточного бугра из-за тендинита, увеличение угла Chauveaux-Liet меньше 12 °.
УЗИ (сонография) исследование ахиллярной области позволяет выявить признаки ретроахиллярного бурсита, инсерционного тендинита ахиллова сухожилия и саму деформацию Хаглунда.
МРТ является вспомогательным методом используемым в затруднительных случаях. Позволяет визуализировать утолщение и изменение сигнала в толще ахиллова сухожилия, ретрокальканеальный и ретроахиллярный бурсит, отёк костного мозга в области пяточного бугра. Позволяет дифференцировать болезнь Хаглунда от запущенных случаев инсерционной тендинопатии ахиллова сухожилия и ретроахиллярного бурсита.
Консервативное лечение болезни Хаглунда.
Консервативное лечение направлено на снятие острого воспаления в ретроахиллярной синовиальной сумке и предотвращение её травматизации в будующем за счёт ношения ортопедической обуви. Для купирования болевого синдрома и снятия воспаления может быть выполнено введение ГКС длительного действия в смеси с наропином или маркаином в область ретроахиллярной сумки. Эту манипуляцию можно выполнить под УЗИ контролем, но в большинстве случаев она не представляет никаких трудностей учитывая подкожное расположение ахиллова сухожилия. Нельзя вводить ГКС непосредственно в сухожилие так как это вызовет дегенерацию его волокон и в последующем может привести к его разрыву. После снятия острого болевого синдрома показано ношение обуви на 5 см каблуке с мягким задников или вовсе без него.
Нестероидные противовоспалительные препараты и местная криотерапия также способствуют уменьшению болевого синдрома при остром заболевании. При неэффективности всех вышеуказанных мероприятий может быть применена краткосрочная гипсовая иммобилизация.
Оперативное лечение болезни Хаглунда.
Хирургическое лечение болезни Хаглунда в большинстве случаев сводится к удалению части пяточного бугра которая конфликтует с ахилловым сухожилием, удаления рубцовой ткани в области ретроахиллярной бурсы, синовэктомии дитсальной порции ахиллова сухожилия, а при выраженных изменениях самого сухожилия удаление дегенеративно изменённых тканей и при необходимости его пластика.
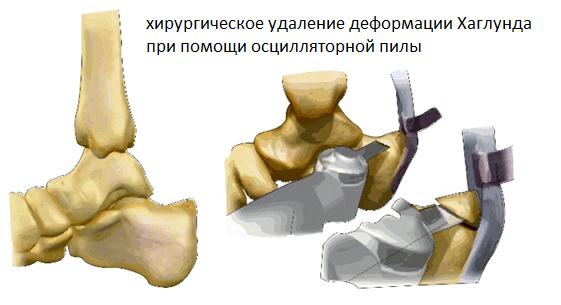
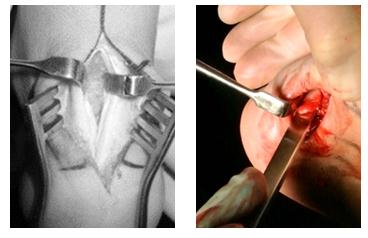
Для выполнения операции может использоваться медиальный, латеральный параахиллярный, трансахиллярный или же эндоскопический малоинвазивный доступ. При выполнении открытого вмешательства резекция деформации осуществляется при помощи осцилляторной пилы и кусачек Люэра. При этом легче проконтролировать полноту резекции как непосредственно визуально так и пальпаторно. Однако 3-4 см разрез выглядит менее косметично и сроки реабилитации составляют от 6 до 12 недель.
Для открытого хирургического лечения болезни Хаглунда используется трансахиллярный или параахиллярный доступ. В клинических исследованиях не получено значимой разницы в функциональных результатах в зависимости от используемого доступа.
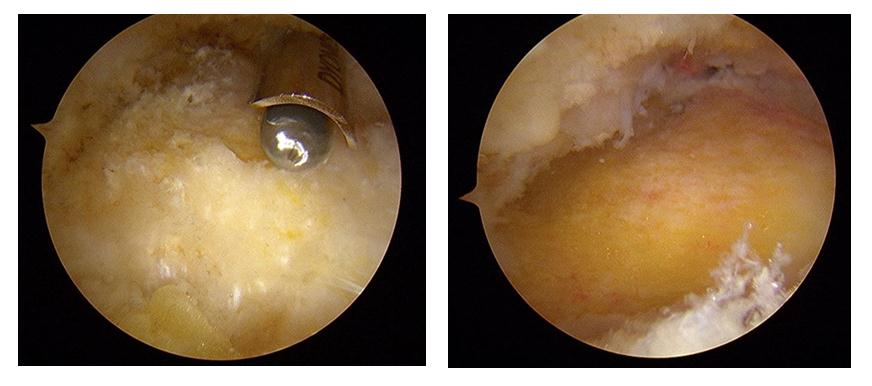
При выполнении эндоскопической кальканеопластики на коже с обеих сторон от ахиллова сухожилия производятся точечные разрезы через которые вводятся камера и инструмент. Диаметр троакаров 4,5 мм, диаметр камеры и инструмента 3,5 мм. Это обеспечивает отличный косметический результат.
Сначала с латеральной стороны устанавливается артроскоп, затем под визуальным контролем в ретроахиллярную сумку вводится обычная игла, после её позиционирования выполняется второй разрез по игле с медиальной стороны ахиллова сухожилия. В медиальный порт также вводится троакар 4,5 мм, затем производится удаление ретроахиллярной бурсы при помощи абблятора и шейвера для улучшения визуализации.
Слой периоста покрывающий деформацию Хаглунда также обрабатывается абблятором. Для определения места и степени импиджмента ахиллова сухожилия стопа переводится в положение максимальной дорсифлексии.
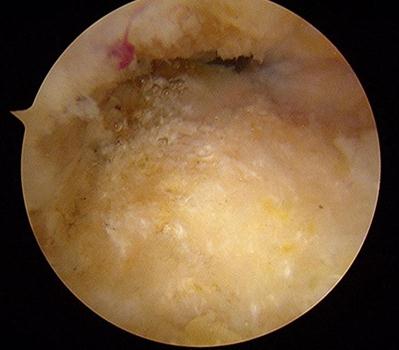
Далее выполняется удаление деформации Хаглунда при помощи артроскопического бура.
Контроль полноты удаления деформации выполняется рентгенологически.
Из положительных моментов эндоскопического вмешательства можно выделить отличный косметический результат, более быструю реабилитацию. Из отрицательных моментов – в некоторых случаях крайне сложно оценить необходимый объём резекции деформации опираясь только на эндоскопическую картину.
Хирургическое лечение при болезни Хаглунда оказывается эффективно в 90 % случаев.
Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Пяточный экзостоз
Костно-хрящевые экзостозы считаются врожденными патологиями. Но активно расти они начинают под влиянием провоцирующих факторов. Особенно часто это происходит в подростковом возрасте. Большинство экзостозов не причиняют пациенту болезненных или других дискомфортных ощущений. Но немного отличается от них экзостоз пяточной кости. Эта патология может появиться в любом возрасте. Особенности расположения нароста приводят к тому, что возникают сильные боли, которые часто делают невозможным нормальное передвижение человека.
Особенности патологии
Экзостоз представляет собой патологическое разрастание костно-хрящевой ткани, вызванное повышенным отложением солей кальция, бурным ростом скелета или другими провоцирующими факторами.
Такой нарост, или, по-научному, остеохондрома, состоит из хрящевых клеток и растет на поверхности кости. Он может иметь разную форму и вырастает до размера 1,5-2 см. Если он не сдавливает окружающие ткани и не вызывает болей, его не трогают. Но в районе пяточной кости экзостоз обычно сильно мешает при ходьбе. И единственным лечением этой патологии является хирургическое удаление нароста.
Разрастание костной ткани в районе пятки может локализоваться на ее подошвенной части или сзади. При этом образование даже небольшого размера мешает ходить и вызывает сильные боли, так как раздражает окружающие ткани. Если оно грибовидной формы, оно может сдавить нервные сплетения, что приведет к онемению стопы и к потере чувствительности кожи, полукруглый нарост всегда вызывает сильную боль, а линейное разрастание в виде шипа повреждает мягкие ткани и ведет к развитию воспаления.
На начальном этапе патологию очень сложно обнаружить. Пока она не вызывает боли или изменения в мягких тканях, пациенты даже не обращаются к врачу. Сам нарост сначала состоит из хрящевой ткани, поэтому не виден на рентгеновском снимке. Постепенно внутри мягкой оболочки из гиалинового хряща образуется плотная костная ткань. Растет экзостоз за счет разрастания хрящевой ткани. Этим он отличается от остеофитов, которые представляют собой острый костный нарост, образующийся чаще всего в области суставов. На пятке они тоже образуются, но всегда после длительного воспаления или травмы.
Разновидности
Часто костно-хрящевой экзостоз на подошвенной части пятки называют «пяточной шпорой». Такое название прижилось среди пациентов, хотя «шпора» – это скорее острый нарост остеофит. А экзостоз представляет собой остеому из костной и хрящевой ткани. Кроме подошвенной поверхности, такой нарост может образоваться на верхней части пяточного бугра. Такую патологию еще называют заднепяточным экзостозом, или деформацией Хаглунда.
По своему строению такие образования могут быть нескольких разновидностей:
Причины
В большинстве случаев костно-хрящевой экзостоз развивается у тех пациентов, у которых есть наследственная предрасположенность или какие-либо врожденные патологии костной и хрящевой ткани. Но в первые годы жизни разрастания не образуются. Они начинают расти под влиянием провоцирующих факторов. Это могут быть травмы или повышенные нагрузки на стопу. Поэтому часто наросты образуются у спортсменов, балерин или людей, работающих на ногах. Замечено, что женщины более предрасположены к появлению экзостоза пяточной кости.
Чаще всего экзостоз образуется по таким причинам:
Симптомы
Костно-хрящевое образование на пятке растет постепенно. Обычно, пока не достигнет размера 1 см, оно не вызывает никакого дискомфорта. При больших размерах нароста, его можно уже прощупать и даже заметить. Такое уплотнение может образовываться на задней поверхности пяточной кости или на ее подошвенной части. Но в любом случае нарост сильно мешает при ходьбе.
Чаще всего к врачу пациенты обращаются из-за болей. Они сильнее всего утром или после длительной неподвижности. Потом немного стихают. А при повышенной физической активности снова усиливаются к вечеру. Если размер нароста на подошвенной поверхности более сантиметра, он вызывает резкую боль при ходьбе. Поэтому часто пациенты вынуждены пользоваться тростью.
Кроме боли, из-за постоянного раздражения наростом мягких тканей развивается отек, часто возникает воспаление связок и сухожилий. Например, плантарный фасцит – закономерное последствие экзостоза на подошвенной части пятки. Часто также воспаляется ахиллово сухожилие. Кожа над разрастанием грубеет, появляются мозоли. Часто заметна гиперемия, при пальпации это место болезненно.
Постоянные боли могут привести к деформации пальцев, нарушению функционирования суставов, развитию плоскостопия. Последствиями патологии также является онемение кожи стопы, склонность к переломам и вывихам сустава.
Лечение
Некоторые пациенты, особенно пожилого возраста, не обращаются к врачу с такой патологией, предпочитая снимать боли самостоятельно. Такой подход грозит многими осложнениями, самое серьезное из которых – перерождение клеток образования и превращение его в раковую опухоль.
Ведь экзостоз очень редко исчезает самостоятельно, только в подростковом возрасте возможно уменьшение нароста. Но обычно патология постепенно прогрессирует, образование растет, все больше раздражая окружающие ткани.
Поэтому очень важно вовремя обратиться к врачу при появлении болей в пятке. Ведь лечение экзостоза возможно только хирургическим путем, никакие лекарства или народные методы не уменьшат разрастания. Они оказывают только симптоматическое действие, облегчая состояние пациента. При этом проводится постоянное наблюдение за ростом образования, чтобы не допустить осложнений.
Кроме того, очень важно устранить причины, которые привели к повышенному разрастанию костно-хрящевой ткани. Без этого даже после хирургического удаления нароста через какое-то время он может образоваться снова.
Операция
Избавиться от костно-хрящевого нароста можно только хирургическим путем. Но операция проводится не всем пациентам с такой патологией. Показанием для хирургического лечения становятся сильные боли, развитие воспаление, быстрый рост образования. Операция необходима также в том случае, если нарост мешает при ходьбе или не дает носить обычную обувь.
Операцию проводят под местным наркозом. Часто у пациента оказывается много наростов. В этом случае удаляют только самые большие и те, которые сдавливают окружающие ткани. После обезболивания делают небольшой разрез и удаляют разрастание. После этого сглаживают поверхность кости и накладывают косметический шов. Операция считается несложной, поэтому полное возвращение пациента к нормальной жизни происходит уже через 1-2 недели.
Консервативное лечение
Если нарост еще не очень большой и причиняет не много дискомфорта, возможно симптоматическое лечение. Его задачей становится устранение боли, отека и воспаления. Прежде всего, необходимо избежать травматизации мягких тканей. Для этого выбирается удобная, лучше всего ортопедическая обувь. Под пятку можно подложить специальную стельку или фетровые прокладки. Это поможет уменьшить боль при ходьбе. Кроме того, рекомендуется не находиться длительное время на ногах.
Чтобы снять болевые ощущения, можно применять нестероидные противовоспалительные препараты в виде таблеток или мазей. Особенно хорошо снимают боли «Диклофенак», «Ибупрофен», «Кетопрофен», «Вольтарен гель» или раствор «Димексида». Иногда требуется провести блокаду путем введения в область пятки гормональных средств: «Гидрокортизона», «Дипростпана» или «Кеналога».
Эффективны для снятия воспаления мягких тканей и связок физиопроцедуры. Чаще всего применяются такие:
Народные методы
На начальном этапе, если боли несильные, а нарост не сдавливает нервы и не нарушает кровообращение, возможно применение народных методов. Они помогут облегчить болевые ощущения и снять воспаление. Чаще всего для этого применяются разные компрессы, мази, ножные ванночки. Компрессы должны быть согревающими, поэтому ногу укутывают полиэтиленом. Кроме того, для лучшего проникновения лекарственных веществ предварительно ее нужно распарить. После применения ножных ванночек полезно делать йодную сетку на больное место и надевать теплые носки. Лучше, если процедура проводится на ночь.
Можно использовать также средства для приема внутрь. Они нужны для нормализации обменных процессов, питания костной ткани, улучшения кровообращения и укрепления иммунитета. Лучше всего с этой целью применять настойку кедровых зерен вместе со скорлупой на водке или же настойку цветков сирени.
Чтобы предотвратить разрастание костной ткани на пятке, необходимо избегать повышенных нагрузок, носить удобную обувь, вовремя лечить патологии опорно-двигательного аппарата. В подростковом возрасте нужно регулярно проходить осмотр у врача, чтобы вовремя обнаружить это заболевание. Тогда его можно будет вылечить без осложнений.