Что такое чдд в медицине расшифровка норма у взрослого
Вдох-выдох: как быстро проверить качество своего дыхания
Мы не можем не дышать, отсутствие дыхания означает отсутствие жизни. Чтобы быть здоровым и энергичным, необходимо иметь ровное и лёгкое дыхание. А какое дыхание у Вас? Может быть, вы не знаете чего-то о себе? Этот тест должен помочь определить, есть ли у Вас проблемы с дыхательной системой.
Узнайте о качестве своего дыхания, ответив на следующие вопросы:
В спокойном состоянии вы дышите через нос или иногда и через рот?
Сколько вдохов и выдохов вы делаете в минуту, находясь в покое?
Есть ли у вас перерывы между вдохом и выдохом, между выдохом и следующим вдохом?
Прислонитесь спиной к стене или к спинке стула – в какой части спины вы ощущаете движение при вдохе и выдохе?
Можете ли вы 20 секунд непрерывно произносить звук «а-а»?
Бывает ли, что вам говорят: вы храпите? Или, может быть, садится ваш голос по утрам?
Быть здоровым означает отсутствие подобных симптомов. Нарушения процесса дыхания чаще всего связанны с болезнью или плохой физической подготовкой. Чтобы быть здоровым, сохранить лёгкость дыхания пройдите спирографию, узнайте всё о функциональном состоянии дыхательной системы.
Если вас интересует здоровье дыхательных путей, часто посещают кашель или насморк, Вы курите, часто работаете на открытом воздухе, занимаетесь спортом приходите в клинику «Медсервис» и пройдите исследование функции внешнего дыхания (спирографию). Процедура безболезненная, безопасная и информативная.
Дышите легко и свободно и будьте здоровы!
Спирография легких
Оценка функции внешнего дыхания играет большую роль в диагностике большого количества заболеваний легких и бронхов, позволяя обнаружить изменения еще до появления их первых признаков, определить динамику изменений при проведении лечения. С этой целью сегодня используются разные методы, но одним из наиболее информативных и при этом безопасных является спирография.
Что такое спирография
Спирография или спирометрия представляет собой диагностический метод исследования функции внешнего дыхания и является главным способом оценки функционального состояния легких и бронхов. Она широко применяется в пульмонологии и терапии, поскольку позволяет установить:
Дополнительно определяется индекс Тиффно (ИТ), являющийся отношением ОФВ1/ФЖЕЛ.
Таким образом, спирография дает большое количество информации об особенностях функционирования органов дыхания конкретного больного, что позволяет не только обнаружить признаки патологических изменений, но и разработать наиболее эффективную тактику лечения. В результате удается обнаружить:
Процедура может проводиться детям, начиная с 5-ти лет. Но в силу возраста она не всегда оказывается информативной, поскольку ребенку бывает сложно объяснить, что от него требуется, особенно при выполнении форсированного выдоха.
Показания к проведению спирографии
Поскольку спирография является безопасным и достаточно простым в проведении диагностическим методом, ее широко используют в пульмонологии, а также в терапии при подозрении на наличие заболеваний пульмонологического профиля. А именно ее назначают при:
Также провести спирографию рекомендуется всем, кто имеет большой стаж курения.
Выполнение спирографии показано и в профилактических целях. Поэтому ее вносят в перечень обязательных исследований, подлежащих выполнению при ежегодном профилактическом медицинском обследовании. Кроме того, ее назначают людям, работающим на вредных производствах, и детям при наличии у близких родственников хронических заболеваний органов дыхания, аллергических реакций, проявляющихся бронхоспазмом. Она же используется для внесения корректив в терапию бронхиальной астмы и ХОБЛ.
Особенности подготовки
Для получения максимально точных данных выполнение спирографии требует несложной подготовки. Так, следует воздержаться от употребления пищи за 6—8 часов до ее проведения, поэтому обычно исследование назначают на утро. Также перед процедурой не рекомендуется пить крепкий чай или кофе, курить. Накануне следует поужинать легким блюдами, отказаться от алкоголя и энергетиков. Допускается за час до исследования выпить стакан теплой воды. Кроме того, лучше отказаться от утренней зарядки, если таковая практикуется.
На спирографию стоит приходить в свободной, удобной одежде, которая не стесняет дыхания. Поэтому лучше не надевать галстук, тесное белье и т. д. Непосредственно процедура проводится примерно через 20 минут после того, как пациент пришел в клинику. Это время требуется для того, чтобы полностью нормализовалась работа дыхательной и сердечно-сосудистой системы после физической нагрузки.
По рекомендации лечащего врача перед спирографией стоит сделать перерыв в использовании бронхолитиков, часто назначающихся при бронхиальной астме, ХОБЛ и других обструктивных заболеваниях органов дыхания. Так, использование β2-антагонистов короткого действия, в частности Сальбутамола, Вентолина, Беродуала следует отменить минимум за 6 часов до проведения спирографии. Ингаляции β2-антагонистов длительного действия, т. е. Серетида, Фостера, Форадила, Симбикорта, Сереванта и применение Оксиса необходимо проводить не позднее, чем за 12 часов до исследования. Что же касается пролонгированных теофиллинов, например, Спирива, то отмену препарата производят за сутки до спирографии. Но прекращать прием данных лекарственных средств следует только по согласованию с лечащим врачом.
Как проводится спирометрия
По сути, спирография и спирометрия – одно и то же. Единственная разница между этими понятиями заключается в том, что спирометрией можно назвать сам процесс выполнения исследования, а при спирографии его результат выдается в виде графика, точно описывающего функцию легких. Сегодня эти понятия идентичны и взаимозаменяемы.
Сейчас практически везде для оценки дыхательной функции используется компьютерная спирометрия, хотя ранее для этих целей применялись механические приборы, как правило, водного типа. Современные цифровые устройства, называемые спирографами, позволяют снять нужные показания в разных режимах и автоматически рассчитать необходимые соотношения, что существенно ускоряет и упрощает проведение диагностики. Система дополнительно учитывает вес, рост, пол, возраст пациента.
Спирография может выполняться при спокойном дыхании с целью определения жизненной емкости легких, при форсированном (резком, сильном) выдохе и с проведением функциональных проб:
Аппарат для выполнения спирографии может быть закрытым и открытым. В первом случае он имеет вид герметично закрывающейся прозрачной камеры, соединенной с регистрирующей частью. Открытые аппараты обеспечивают вдыхание атмосферного воздуха и представляют собой компьютер того или иного размера и присоединенный к нему мундштук с датчиками.
Непосредственно проведение спирографии заключается в следующем:
Чтобы добиться правильного выполнения форсированного выдоха, может потребоваться 3—8 попыток, так как приступ кашля, смыкание голосовых связок, ранняя остановка выдоха, перекрытие мундштука приводит к получению неточных результатов.
Исследование длится 15—45 минут. После окончания процедуры компьютер составляет график по результатам исследования, который называют спирограммой. При обнаружении отклонений в ней процедуру обычно повторяют, порой неоднократно. Если же изменения стойкие и сохраняются от исследования к исследованию, больному рекомендуется пройти дополнительные диагностические процедуры или выполнить спирометрию с бронхолитиком.
Например, в спорных случаях может выполняться исследование особенностей диффузии легких, т. е. качество поступления кислорода из легких в кровь и выведения углекислого газа. Изменение этого параметра указывает о тяжелых нарушениях дыхательной функции. Также пациентам может рекомендоваться проведение бронхоспирометрии, т. е. введение бронхоскопа под анестезией с оценкой функциональности каждого легкого в отдельности с вычислением его минутного, жизненного объема и ряда других показателей.
В комплексе со спирографией нередко назначаются ЭКГ, УЗИ сердца и рентген легких, так как это позволяет точно установить наличие или отсутствие связи между патологиями бронхолегочной и сердечно-сосудистой систем.
Расшифровка результатов
Интерпретация результатов исследования – задача специалиста. При этом обязательно учитываются не только полученные данные, но и качество проведенной процедуры, возможность ложноположительной и ложноотрицательной интерпретации.
Заключение составляется путем сравнения полученных данных с нормальными показателями ОФВ1, ЖЕЛ, ФЖЕЛ, ИТ, МВЛ и другими. У здоровых людей эти величины всегда выше 80% от показателей нормы. На наличие патологических изменений указывает получение данных ниже 70% нормальных показателей.
Частота дыхания
Изначально оцениваются показатели частоты дыхания, т. е. количество сделанных вдохов и выдохов в течение минуты. В норме взрослый человек делает 16—20 дыхательных движений в минуту, дети – больше в зависимости от возраста. На этот показатель влияет положение тела пациента во время проведения исследования, степень эмоционального возбуждения и употребление накануне пищи. Если эти условия выполнения спирографии не были нарушены, увеличение частоты дыхания может указывать на наличие:
Если учащение дыхательных движений сочетается со снижением глубины, подобное может быть признаком сухого плеврита, острого миозита, межреберной невралгии, переломов ребер, присутствия в легких метастаз.
Снижение показателей частоты дыхания характерно для поражений головного мозга, в частности, менингита, опухолей, отека головного мозга и кровоизлияний в него.
Дыхательный объем
Дыхательный объем (ДО) – количество вдыхаемого воздуха за 1 вздох. В норме он составляет 0,5—0,8 л, но диагностическим параметром считается его снижение на фоне увеличения частоты дыхания или наоборот. Так, увеличение дыхательного объема при увеличении частоты дыхания наблюдается при повышенной температуре тела или присутствии анемии. Снижение обоих показателей типично для эмфиземы легких, выраженного сужения трахеи, заболеваний, вызывающих угнетение функции дыхательного центра, расположенного в головном мозге.
Минутный объем дыхания
МОД рассчитывается путем получения произведения показателя частоты дыхания на дыхательный объем. Поэтому в норме у взрослого человека МОД составляет порядка 4—10 л. Этот параметр является важным для оценки качества вентиляции мельчайших составляющих легких, альвеол. Ведь при глубоком и поверхностном дыхании попадающий в легкие воздух по-разному их наполняет. При неглубоком, частом дыхании он может не доходить до альвеол, что снижает качество течения газообменных процессов в организме.
Возрастание показателей МОД может указывать на развитие легочной или сердечной недостаточности легкой и средней тяжести, тиреотоксикоза или поражений центральной нервной системы. Снижение же этой величины является признаком тяжелой легочной или сердечной недостаточности, микседемы или угнетения дыхания.
Но МОД во многом зависит от психологического состояния пациента, степени тренированности легких, особенностей метаболизма. Поэтому часто этот показатель воспринимают в качестве вспомогательного.
Жизненная емкость легких
ЖЕЛ показывает не общий объем легких, а максимально возможный объем воздуха, который конкретный человек способен вдохнуть и выдохнуть, т. е. в него входит и резервный объем вдоха и выдоха. У здорового взрослого человека этот показатель равен 3000—5000 мл и приближается к индивидуально рассчитанной по математической формуле должной жизненной емкости легких (ДЖЕЛ).
ДЖЕЛ для взрослых мужчин = (27,63 – 0,122 х В) х L;
ДЖЕЛ для взрослых женщин = (21,78 – 0,101 х В) х L.
В норме разница между полученным и рассчитанным показателем не должна быть более 15%. Получение большей разницы характерно для:
Незначительное снижение ЖЕЛ указывает на обструктивные заболевания бронхов.
Форсированная жизненная емкость легких
Этот показатель, сокращенно называемый ФЖЕЛ, в норме должен быть не более чем на 100-300 мл меньше ЖЕЛ. С его помощью можно оценить эластичность легких, качество функционирования дыхательных мышц и проходимость бронхов.
При увеличении разницы между ЖЕЛ и ФЖЕЛ до 1500 мл и более, следует предположить наличие:
Объем форсированного выдоха за 1 секунду
ОФВ1 – индивидуальный показатель, зависящий от пола, возраста и веса. У здорового человека он должен находиться в пределах 1,4—4,2 л/сек. Но полученный при спирографии результат обязательно сравнивают с должным, который рассчитывают для каждого пациента отдельно по формуле:
ОФВ1 для мужчин = 0,036∙рост – 0,031∙вес;
ОФВ1 для женщин = 0,026∙рост – 0,028∙вес.
Отклонения полученного ОФВ1 от должного является показателем наличия хронической бронхиальной обструкции, а также позволяет контролировать динамику течения заболевания.
Обнаружить обструктивные заболевания на ранних этапах развития поможет средняя объемная скорость (СОС), отражающая скорость выполнения форсированного выдоха в средине дыхательного движения.
Индекс Тиффно
ИТ рассчитывается как отношение ОФВ1 к ЖЕЛ и у здоровых людей равен 70—90%. Этот показатель уменьшается при:
По ИТ можно установить тип обструкции. Дополнительно проводится проба с бронхолитиками и, если после ее проведения ИТ возрастает, причина заключается в бронхоспазме. Если же ситуация не изменяется, следует искать корень проблемы в других патологиях.
Максимальная вентиляция легких
У взрослых здоровых людей МВЛ равна 50—180 л/мин. Снижение этого показателя характерно для развития дыхательной или сердечной недостаточности.
Показатели скорости движения воздуха
Эти параметры рассчитываются по достаточно сложному алгоритму, заключающемся в построении треугольника на полученной спирограмме. Нормальными значениями считаются 160—300 мм/мин.
Таким образом, на основании изменения только одного из показателей спирометрии невозможно поставить диагноз. Всегда полученные данные оцениваются в комплексе и по изменению ряда параметров говорят о наличии того или иного заболевания, что дополнительно подтверждают другими инструментальными исследованиями.
Противопоказания
Несмотря на простоту и безопасность процедуры, существуют ситуации, когда проведение спирографии может нанести пациенту вред. Выполнение спирографии противопоказано при:
Важно: несмотря на большую информативность спирографии, не всегда проблемы с дыханием связаны с нарушением функции внешнего дыхания, и нормальные показатели спирографии не являются признаком здоровья, поэтому могут присутствовать те или иные жалобы, связанные с одышкой и кашлем.
Одними из факторов, оказывающих влияние на функцию легких, могут быть:
Всех пациентов обследуют, учитывая множество факторов, оказывающих влияние на функцию легких, а терапия подбирается индивидуально в зависимости от состояния организма и его резервных возможностей. Комплексный подход в сочетании с другими методами лечения дает возможность сократить период реабилитации и усилить эффективность проводимых мероприятий, минимизировать медикаментозное лечение, уменьшить риск возникновения осложнений в будущем.
Таким образом, спирография является весьма информативным диагностическим методом, позволяющим получить много информации о работе органов дыхания, проследить эффективность назначенной терапии и дифференцировать ряд патологий бронхов и легких от заболеваний сердечно-сосудистой и других систем. При этом он отличается простотой выполнения, безопасностью и доступностью, что позволяет использовать спирографию практически без ограничений, в том числе в рамках профилактических осмотров.
Что такое чдд в медицине расшифровка норма у взрослого
Процесс внешнего дыхания обусловлен изменением объема воздуха в легких в течение фаз вдоха и выдоха дыхательного цикла. При спокойном дыхании соотношение длительности вдоха к выдоху в дыхательном цикле равняется в среднем 1:1,3. Внешнее дыхание человека характеризуется частотой и глубиной дыхательных движений. Частота дыхания человека измеряется количеством дыхательных циклов в течение 1 мин и ее величина в покое у взрослого человека варьирует от 12 до 20 в 1 мин. Этот показатель внешнего дыхания возрастает при физической работе, повышении температуры окружающей среды, а также изменяется с возрастом. Например, у новорожденных частота дыхания равна 60—70 в 1 мин, а у людей в возрасте 25—30 лет — в среднем 16 в 1 мин. Глубина дыхания определяется по объему вдыхаемого и выдыхаемого воздуха в течение одного дыхательного цикла. Произведение частоты дыхательных движений на их глубину характеризует основную величину внешнего дыхания — вентиляцию легких. Количественной мерой вентиляции легких является минутный объем дыхания — это объем воздуха, который человек вдыхает и выдыхает за 1 мин. Величина минутного объема дыхания человека в покое варьирует в пределах 6—8 л. При физической работе у человека минутный объем дыхания может возрастать в 7—10 раз.
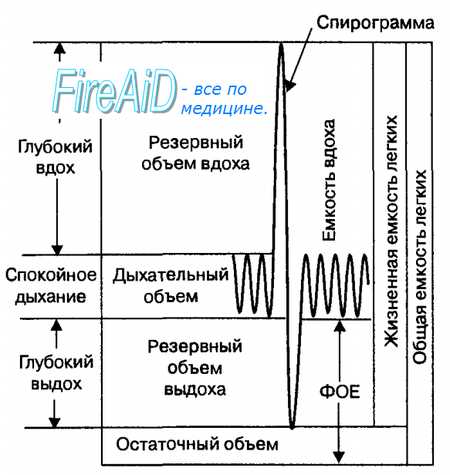
Легочные объемы воздуха. В физиологии дыхания принята единая номенклатура легочных объемов у человека, которые заполняют легкие при спокойном и глубоком дыхании в фазу вдоха и выдоха дыхательного цикла (рис. 10.5). Легочный объем, который вдыхается или выдыхается человеком при спокойном дыхании, называется дыхательным объемом. Его величина при спокойном дыхании составляет в среднем 500 мл. Максимальное количество воздуха, которое может вдохнуть человек сверх дыхательного объема, называется резервным объемом вдоха (в среднем 3000 мл). Максимальное количество воздуха, которое может выдохнуть человек после спокойного выдоха, называется резервным объемом выдоха (в среднем 1100 мл). Наконец, количество воздуха, которое остается в легких после максимального выдоха, называется остаточным объемом, его величина равна примерно 1200 мл.
Сумма величин двух легочных объемов и более называется легочной емкостью. Объем воздуха в легких человека характеризуется инспираторной емкостью легких, жизненной емкостью легких и функциональной остаточной емкостью легких. Инспираторная емкость легких (3500 мл) представляет собой сумму дыхательного объема и резервного объема вдоха. Жизненная емкость легких (4600 мл) включает в себя дыхательный объем и резервные объемы вдоха и выдоха. Функциональная остаточная емкость легких (1600 мл) представляет собой сумму резервного объема выдоха и остаточного объема легких. Сумма жизненной емкости легких и остаточного объема называется общей емкостью легких, величина которой у человека в среднем равна 5700 мл.
При вдохе легкие человека за счет сокращения диафрагмы и наружных межреберных мышц начинают увеличивать свой объем с уровня функциональной остаточной емкости, и его величина при спокойном дыхании составляет дыхательный объем, а при глубоком дыхании — достигает различных величин резервного объема вдоха. При выдохе объем легких вновь возвращается к исходному уровню функциональной остаточной емкости пассивно, за счет эластической тяги легких. Если в объем выдыхаемого воздуха начинает входит воздух функциональной остаточной емкости, что имеет место при глубоком дыхании, а также при кашле или чиханье, то выдох осуществляться за счет сокращения мышц брюшной стенки. В этом случае величина внутриплеврального давления, как правило, становится выше атмосферного давления, что обусловливает наибольшую скорость потока воздуха в дыхательных путях.
Да здравствуют здоровые легкие!
Да здравствуют
здоровые легкие!

Обычно производят аналогии с задуванием свечи. Врач должен внимательно смотреть за тем, чтобы ребенок плотно обхватывал мундштук. Расшифровка производится со скидкой на детский возраст. Применение спирометрии позволяет оценить состояние легочной ткани. Только при правильно проведенной диагностике можно быть уверенным в достоверности результатов, которые помогут назначить эффективное лечение.
СПИРОМЕТРИЯ – «ЗОЛОТОЙ СТАНДАРТ» ДИАГНОСТИКИ
БРОНХООБСТРУКТИВНЫХ ЗАБОЛЕВАНИЙ
ВЕДИТЕ ЗДОРОВЫЙ ОБРАЗ ЖИЗНИ!
БУДЬТЕ ЗДОРОВЫ И ЖИВИТЕ ДОЛГО!
Зав.отделением медицинской реабилитации В.А.Топораш
Виды дыхательной недостаточности у пациентов. Что нужно знать врачу паллиативной помощи
Время чтения: 4 мин.
Любая одышка, вызванная заболеванием, считается признаком дыхательной недостаточности. Но одышка в состоянии покоя или при минимальной нагрузке вне обострения заболевания — это один из критериев того, что человек нуждается в паллиативной помощи.
Дыхательная недостаточность
Дыхательная недостаточность — не всегда показатель заболеваний легких: она может возникать из-за проблем с сердцем, нейромышечных заболеваний. Любой врач паллиативной помощи может встретить в своей практике такого пациента.
В паллиативе чаще встречается хроническая дыхательная недостаточность. Виды недостаточности различают по:
Локализация поражения
Центральная дыхательная недостаточность возникает из-за повреждений на уровне дыхательного центра в стволе головного мозга. В паллиативной помощи она возникает чаще всего из-за:
Как определить, что у пациента центральная дыхательная недостаточность?
Тогда зачем знать вид дыхательной недостаточности, если паллиативному пациенту в тяжелом состоянии может помочь только симптоматическая терапия? В первую очередь, чтобы более аргументированно и уверенно донести до родственников причину ухудшения состояния их близкого и объяснить объем помощи.
Нейромышечная дыхательная недостаточность возникает, когда пути, связывающие дыхательный центр с межреберными мышцами и диафрагмой (мотонейроны шейного и грудного отделов), прерываются. Нейромышечная дыхательная недостаточность — это осложнение таких заболеваний, как спинальные мышечные атрофии (СМА), миодистрофия Дюшенна, боковой амиотрофический склероз (БАС), миастения и миопатии. Этот вид недостаточности прогрессирует и необратим.
Был случай, когда супруг пациентки с БАС по ее просьбе не надевал маску и не подключал аппарат НИВЛ. Он объяснял это так: «Мы так тренируемся дышать сами, не всю же жизнь на аппарате сидеть».
Конечно, это решение самой пациентки, но у них не было даже понимания того, что аппарат необходим из-за необратимости недостаточности. Важно объяснить это пациенту и его родным.
Торако-диафрагмальная дыхательная недостаточность возникает при колабировании альвеол и ограничении их расправления из-за сдавления легких извне (опухолью, напряженным асцитом, парезом кишечника).
Бронхо-легочная дыхательная недостаточность бывает обструктивной, рестриктивной и перфузионной.
Обструктивная недостаточность возникает из-за:
— сужения просвета из-за утолщения стенок бронхов (воспалительный, аллергический, бактериальный отек);
— наличия на покрове бронхов вязкой слизи при увеличении ее секреции бокаловидными клетками бронхиального эпителия, слизисто-гнойной мокроты, крови;
— сужения вследствие рубцовой деформации бронха;
— развития эндобронхиальной опухоли;
— сдавления бронхов извне, в том числе опухолью, замещающей паренхиму легких, распространения лимфангита на межальвеолярные перегородки;
Однажды мне позвонил врач выездной службы, который был на вызове по причине внезапно возникшей дыхательной недостаточности у пациента с трахеостомой.
Родственники пациента рассказали, что внезапно появилась сильная одышка. Частота дыхательных движений была 24/мин, при этом аускультативно справа дыхание не проводилось.
Врач отметил, что трахеостомическая трубка проходима, однако вдох пациентом осуществляется с трудом. Гемодинамика была стабильной, поэтому версия с тромбоэмболией легочной артерии была неочевидной.
На мой вопрос о сухости языка и кожи врач ответил утвердительно. У меня сразу возникла мысль об обструкции правого бронха густой мокротой. Конечно, в этом случае пациента необходимо было госпитализировать в многопрофильный стационар, ведь обструкция могла привести к ателектазу правого легкого. Но больному повезло: врач попытался улучшить вентиляцию с помощью мешка Амбу, кусок мокроты выскочил прямо в просвет трубки и был извлечен. Признаки дыхательной недостаточности были купированы.
В данном случае врач заподозрил, что причиной недостаточности могла быть обструкция и немедленно приступил к оказанию помощи.
Рестриктивная недостаточность возникает из-за:
Понимание вида дыхательной недостаточности позволяет выбрать наиболее эффективную терапию. Например, при фиброзе кислородный концентратор на 5 литров скорее всего не поможет из-за нарушения альвеолярно-капиллярной мембраны. Таким пациентам нужен 10-литровый кислородный концентратор.









